Люмбальная пункция — диагностическая и лечебная процедура, которую используют в неврологии, нейрохирургии, реаниматологии, при диагностике инфекционных болезней. Пунктируют субарахноидальное пространство спинного мозга с помощью специальной иглы с мандреном в поясничных сегментах. Нейрохирурги также проводят субокципитально пункцию (т.е. пунктируют большую затылочную цистерну головного мозга). Люмбальную и другие пункции относят часто к малым операционных вмешательств.
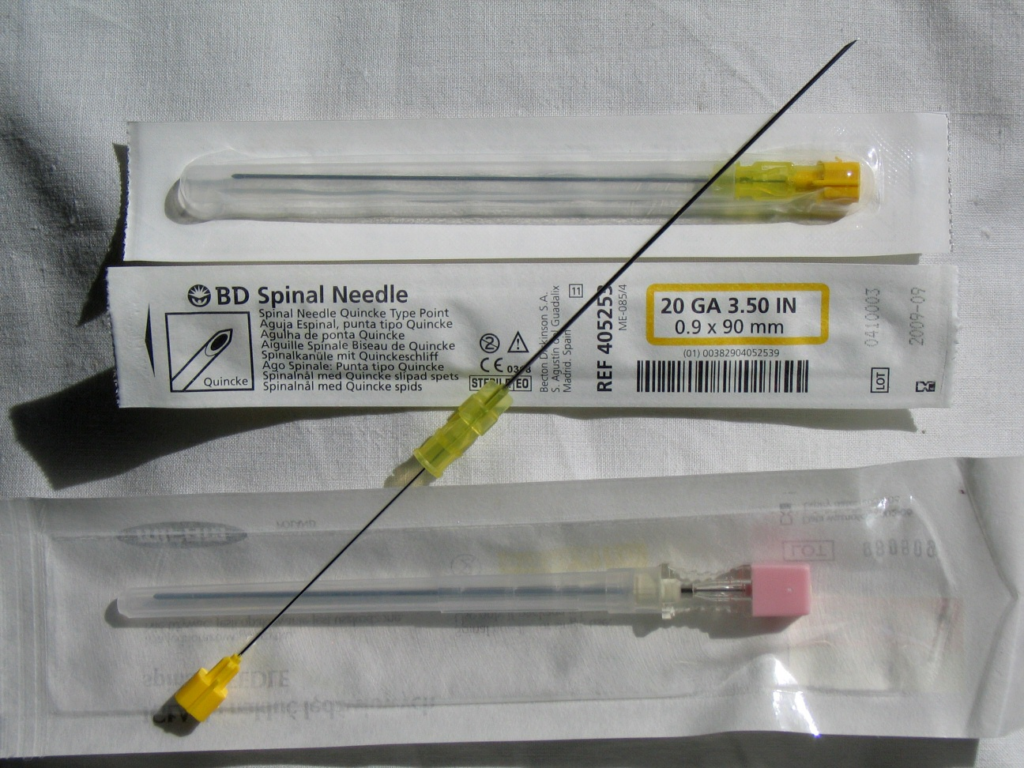
Диагностическое значение
С помощью люмбальной пункции получают люмбальный ликвор — спинномозговую жидкость (СМР), что находится в субарахноидальном пространстве спинного мозга. Исследование ликвора является важным диагностическим средством в выявлении болезней центральной нервной системы (ЦНС).
Показания для проведения люмбальной пункции
Люмбальную пункцию проводят для расшифровки менингеального синдрома, диагностики менингитов, энцефалитов, опухолей головного и спинного мозга, субарахноидального кровоизлияния, синдрома Рея, где миелинизуючих болезнях, нейро сифилисе, синдроме Гийена — Барре, тяжелого длительного головной боли неизвестного происхождения, идиопатической внутримозгового гипертензии (еще известна как лат. Pseudotumor cerebri ), нормотензивной гидроцефалии и др.
Противопоказания для проведения люмбальной пункции
Абсолютными противопоказаниями является наличие кожных поражений в области проведения пункции, агональное состояние, наличие признаков застоя на глазном дне при офтальмологического исследования, присутствие генерализованных судорог в течение 10 дней до проведения пункции, значительные нарушения дыхания. В таких случаях нужно или поискать другое место для проведения прокола (при кожных поражениях), или подождать с проведением пункции к улучшению состояния больного. Как правило, наличие застоя на глазном дне, судом и нарушений дыхания является признаком значительного отека-набухания головного мозга с вклинивание миндалин мозжечка и сдавливанием продолговатого мозга в большое затылочное отверстие с угрозой дальнейшей остановки дыхания и сердечной деятельности. В странах развитой медицины, где проведение компьютерной томографии (КТ) мозга доступен в пределах даже приемного отделения, рекомендуют для уточнения состояния мозга, размеров субарахноидального пространства, проводить КТ перед люмбальной пункции, особенно при подозрении на субарахноидальное кровоизлияние, абсцесс мозга, повышение внутричерепного давления, наличие опухоли мозга у больных старше 60 лет, у тех пациентов, имеющих установленные иммунодефициты, в которых есть признаки очаговых поражений ЦНС.
Процедура исследования
Если предусматривают проводить бактериологическое исследование СМР, то за 2-3 часа до процедуры должны быть подготовлены питательные среды.
Предыдущие действия
Пациент при люмбальной пункции должен находиться в положении лежа на боку (изредка, сидя), спину следует выгнуть дугой, чтобы остистые отростки позвонков максимально разошлись. Пациент должен лежать на твердой поверхности (жесткая кушетка). Если больной не способен выполнить инструкции из-за отсутствия себя, его следует фиксировать в соответствующем положении. Проводят прокол специальной иглой, внутри которой находится подвижный мандрен, как правило, между остистыми отростками поясничных позвонков LIII и LIV, реже — или LII и LIII, LI и LII. Промежуток между LIII и LIV можно легко найти — нужно провести воображаемую линию перпендикулярно позвоночнику через верхние края подвздошных костей. Место ее пересечения с позвоночником покажет точку между остистыми отростками LIII и LIV, куда и следует делать в дальнейшем прокол.
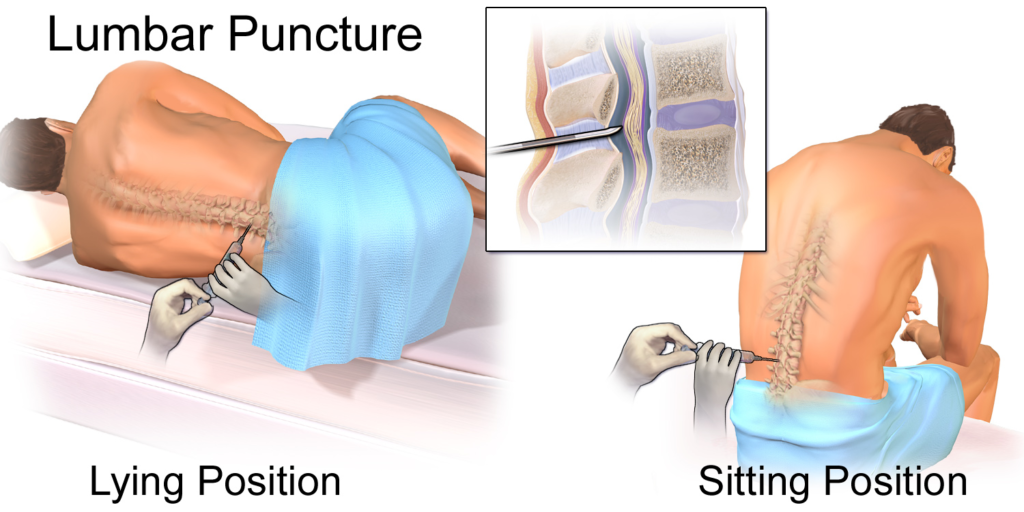
Положение подопытного при проведении люмбальной пункции. По центру положения конечной части иглы в субарахноидальном пространстве.
У населения есть определенные предостережения относительно люмбальной пункции. Люди считают, что при проведении этой процедуры вроде есть возможность повреждения спинного мозга иглой, приведет к возникновению паралича, смерти человека. Этому способствует и нередко неправильный потребление медиками неправильного термина «пункция спинного мозга». На самом деле при люмбальной пункции отсутствует возможность повреждения непосредственно вещества спинного мозга, ведь в местах проведения пункции ее уже нет — у взрослых людей вещество мозга заканчивается на уровне позвонков T12-L1, то есть в месте перехода грудных позвонков в поясничные. Поэтому в этом плане процедура безопасна и не может привести к параличу или смерти.
В нейрохирургии при необходимости проводят еще пункцию спинномозгового субарахноидального пространства в вышележащих сегментах позвоночника — грудных и шейных. Эта процедура менее безопасной, ведь субарахноидальное пространство на уровне этих позвонков является тонким и существует угроза при неосторожной пункции повредить вещество мозга, которая присутствует там, поэтому такую пункцию проводят исключительно специалисты высокого уровня.
Подготовка кожи и анестезия перед проведением пункции
Перед проведением пункции кожу в месте обрабатывают с целью асептики спиртом, 0,5% раствором йода и снова спиртом, чтобы исключить попадание йода из-за предстоящего прокол в спинного мозга, что может привести к некоторому раздражение мозговых оболочек. После этого кожу и более глубокие структуры обезболивающие с помощью местных анестетиков (новокаин, лидокаин и т.д.). Перед введением анестетика следует сделать внутрикожную пробу на переносимость препарата, ведь местные анестетики при парентеральном введении способны вызвать развитие смертельного анафилактического шока. Если проба является отрицательной, то можно дальше проводить введения анестетика. Его набирают из ампулы или флакона внутрь шприца, последний должен быть оснащен тончайшей иглой для внутрикожного введения. Внутрь асептически обработанной кожи в месте будущего люмбального прокола вводят иглу, после чего с осторожностью впрыскивают 0,2-0,4 мл анестетика из шприца до момента создания такого вида кожи напоминает лимонную корочку. Адекватное обезболивание кожи намного уменьшает болевые ощущения пациента, улучшает проведение самой пункции. Анестетик после обезболивания кожи, изменив иглу на такую, применяемые для введения, вводят по центру «лимонной корочки» глубже в ткани на 3-4 см, впрыскивая постепенно по ходу движения иглы всю дозу анестетика, остался в шприце после создания лимонной корочки, обезболивающие, таким образом, и межпозвонковые связи до твердой спинномозговой оболочки.
Технология проведения пункции
При проколе игла проходит через кожу, межпозвонковые связи и твердую спинномозговую Оболонь, попадает в субарахноидальное пространство, где циркулирует ликвор, забор которого является главной целью этой манипуляции. При попадании иглы в субарахноидального пространства врач, который проводит пункцию, чувствует провал, что является знаком для него перестать продвигать иглу и начать вытаскивать мандрен, чтобы посмотреть, выходит из иглы жидкость. Если жидкость не появилась, то нужно вернуть мандрен, немного повернуть иглу по своей центральной оси и снова потянуть мандрен, чтобы увидеть, не появилась жидкость. Если этого не произошло, нужно иглу с введенным внутрь ее мандреном немного подвинуть вперед и снова повторить все предыдущие технологические мероприятия.
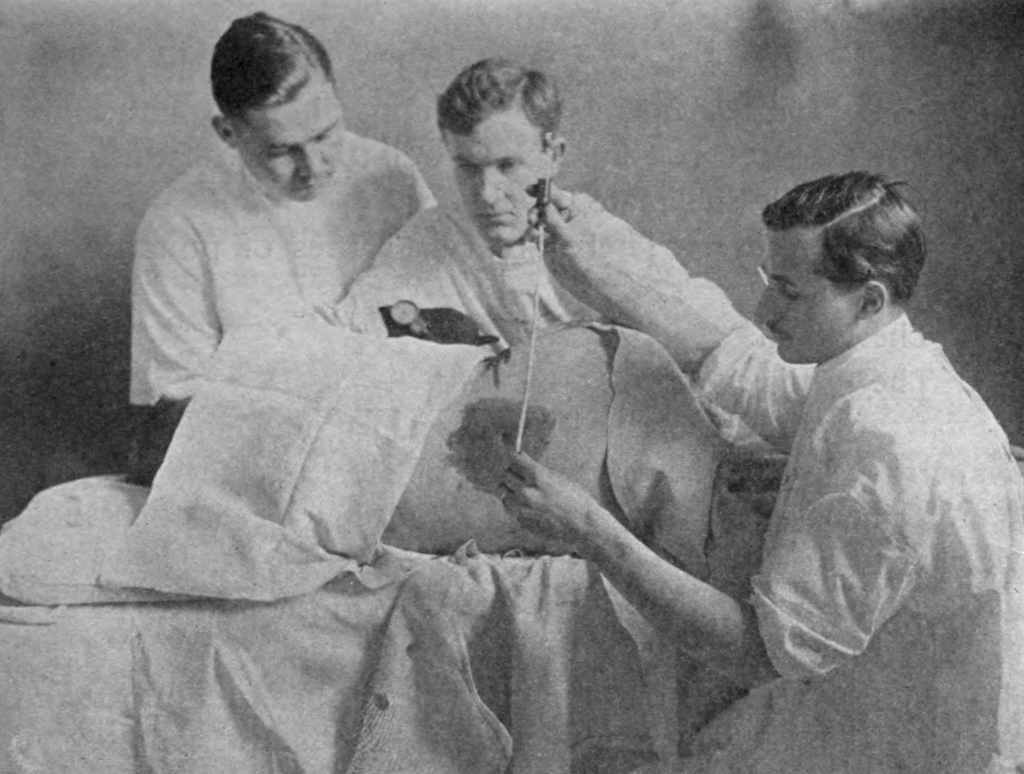
Измерение давления спинномозговой жидкости при проведении люмбальной пункции в типичном месте у больного менигит. Видно большое пятно на коже — обработанное операционное поле настойкой йода.
При достижении иглы к субарахноидального пространства, измеряют давление циркулирующей там СМР, который, в лежачем положении имеет в норме равен 150-200 мм водного столба, в сидячем — в два раза выше. Сначала снимают 3-5 капель, содержащих примеси, набирают 1-2 мл СМР. При заметном снижении давления, что может указывать на мозговую грыжу или компрессию спинного мозга, забор СМР прекращают. Давление может упасть до нуля, даже если взять и 1 мл, при частичном или полном блокировании спинномозгового канала. В этом случае также забор СМР прекращают. Очень часто в практической деятельности при неотложных клинических ситуаций давление не измеряют с помощью капилляра, а устанавливают давление косвенно, посредством измерения скорости истечения капель. При этом до решения вопроса о давлении жидкости желательно мандрен полностью никогда не вытаскивать, чтобы предотвратить возникновение вклинивание миндалин мозжечка и ствола головного мозга в большое затылочное отверстие, влекущее за собой остановку дыхания и работы сердца. Измерение давления с помощью соответствующего капилляра обычно применяют для решения вопроса о наличии проблем с ликвородинамика, при диагностике синдрома ликворной гипертензии, гипотензии и тому подобное. При отсутствии контакта с больным из-за особенности изменений его высшей психической деятельности, неконтролируемом психомоторном возбуждении измерения давления с помощью капилляра практически невозможно, еще и представляет угрозу для ассистента, который держит капилляр, ведь стекло может в такой ситуации быть разбито и нанести ранения. Прямое и косвенное измерение давления полностью зависит от диаметра иглы, правильности введения иглы в субарахноидальное пространство. Если игла имеет небольшой диаметр, если он был введен таким образом, что она уперлась в стенку, которая ограничивает циркуляционный пространство, то получить качественные результаты давления, а, иногда, и самый ликвор, крайне трудно. а часто невозможно. Нужно делать все заново.
Диагностические действия врача при проведении пункции
Во время истечения ликвора врач, проводящий люмбальную пункцию, должен оценить давление жидкости и внешний вид ее. В норме спинномозговая жидкость вытекает с частотой 50-70 капель в минуту, имеет вид чистой воды.
Если процедуру прекращают, то набирают ликвор в 3-4 пробирки с пробками, по 2-3 мл для проведения определенных исследований. На бактериологическое исследование направляют наиболее мутный ликвор.
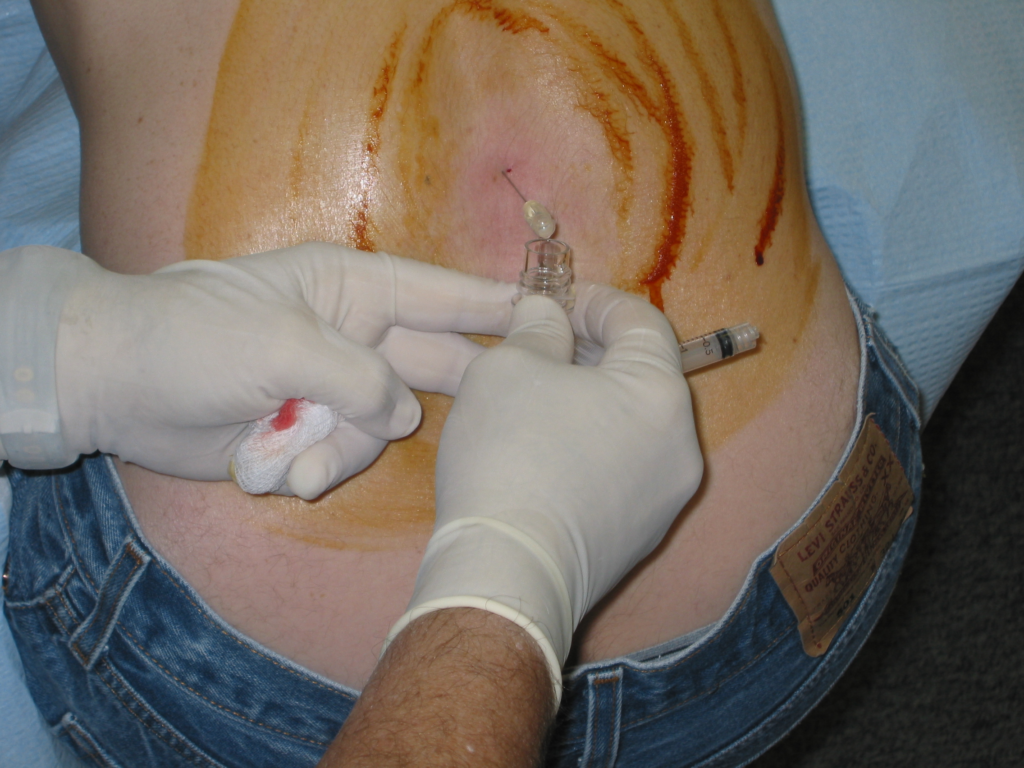
Сбор ликвора в пробирку при пункции при сидячем положении пациента. Операционное поле обработано по периферии настойкой йода, внутри йод удален после обработки спиртом.
Оценка результатов пункции после проведения лабораторного исследования
Дальнейшая оценка результатов исследования спинномозговой жидкости зависит от лабораторных тестов. В лаборатории проводят общеклиническое исследование ликвора, которое включает микроскопическое исследование мазка на наличие бактерий, простейших или грибков. Также в бактериологической лаборатории проводят бактериологический посев ликвора для выявления бактерий. В ликворе сегодня возможно проведение полимеразной цепной реакции (ПЦР) с целью выявления ДНК или РНК возбудителей, которые могли повлечь патологический процесс. Сегодня часто проводят исследования ликвора в иммуноферментном анализе (ИФА) с определением классов антител многих возбудителей.
Менингизм
Во время исследования мазка жидкости оценивают цитоз в 1 мкл. Если он не является увеличенным, и все остальные показатели в норме, но при проведении пункции отмечали повышение давления, то имеет место менингизм — синдром раздражения мозговых Оболон вследствие увеличения объема циркулирующей жидкости и повышение ее давления на болевые нервные рецепторы Оболони, а не за счет заполнения их. Менингизм присущ тяжелым формам многих инфекционных болезней, протекающих с сверхвысокой лихорадкой и интоксикацией, в частности при тяжелом гриппе, церебральной малярии и тому подобное. Также менингизм происходит при некоторых отравлениях (поражение угарным газом, отравления медным купоросом, который часто используют при изготовлении кустарных наркотических веществ и т.д.), отдельных патологических состояниях (тепловой, солнечный удар и т.д.). Наличие нерасшифрованного менингизма требует проведения дальнейшего тщательного исследования для выявления причин внутричерепной гипертензии ( арахноидит, опухоль головного мозга, нейро гельминтозы и т.д.).

Спинномозговая жидкость в пробирках подготовлена к отправке на лабораторное исследование.
Ликвородинамические пробы
При наличии опухолей ЦНС, спаечного процесса возможны нарушения циркуляции ликвора. Происходит или сужение субарахноидального пространства на уровне опухоли, или даже полное его перекрытия. Ниже этого уровня ликвор изолируется от того, что циркулирует выше места перекрытия. Достаточно тесная связь между венозным и ликворного давления позволяет выявить такую блокаду с помощью так называемых ликвородинамических проб, выполнение которых приводит к временному повышению венозного давления и дружественных при этом повышение и ликворного. К таким мерам относятся пробы Квекенштедта, Пуссепа, которые повышают внутришноьчерепний давление, и пробу Стуккея, что может повысить ликворное давление в позвоночном канале. Пробу Квекенштедта проводят при проведении пункции и измерения давления с помощью капилляра. Врач, проводящий пункцию, пальцами рук сдавливает течение 5-7 секунд нижнюю часть шеи, где ближе всего к поверхности расположены шейные вены. Это приводит к видимому набухание лицевых вен, покраснение лица с кем цианозом. Давление ликвора в капилляре при этом повышается в 2-3 раза. После прекращения сдавливания набухание лицевых вен отступает, ликвор быстро уменьшается, что свидетельствует о проходимости ликворных путей. При наличии непроходимости во время сдавливания шеи ликворное давление увеличивается незначительно, или не повышается вообще. Во время проведения пункции возможно провести еще и пробу Пусеп — голову больного при этом пригибают подбородком к грудине как при проверке одного из менингеальных симптомов — ригидность затылочных мышц. При этом давление ликвора в капилляре должна повыситься при отсутствии непроходимости на 30-50 мм рт. ст. Если повышение нет, то существует непроходимость ликворных путей. Для выполнения пробы Стуккея врач кулаком давит больному участок животу у пупка в течение 20-25 секунд. Такое действие приводит к сдавливанию брюшных вен и дружественных застоя вен внутри ликворного канала. В результате ликворное давление повышается и уровень ликвора в капилляре поднимается в 1,5 раза. Если выше того места, где проводят люмбальную пункцию, имеет место блокада субарахноидального пространства, то при выполнении пробы Стуккея происходит нарастание ликворного давления, в то время, как при пробах Квекенштедта и Пуссепа этого не наблюдают.
На сегодня в странах развитой медицины значения этих проб уменьшилось из-за возможности исследования нарушений циркуляции ликвора с помощью более точных методов — КТ и магнитно-резонансная томография (МРТ).
Лимфоцитарный цитоз
Увеличение клеток более 10 за счет увеличения количества лимфоцитов расценивают как лимфоцитарный цитоз. Значительный лимфоцитарный цитоз (в среднем 200 клеток в 1 мкл) присущ воспалительным процессам мозговых оболочек и вещества мозга (серозный менингит), которые возникают при вирусных менингитах и менингоэнцефалитах (энтеровирусы, вирус эпидемического паротита, вирусы простого герпеса, ветряной оспы, в том числе, и при ВИЧ-инфекции ); некоторых бактериальных заболеваниях — туберкулезном менингите, нейро сифилисе, Лептоспирозном менингите, болезни Лайма и др. Патологические изменения при серозном менингите характеризуются серозно-фибринозным экссудатом на мягкой мозговой оболочке. Как правило, давление ликвора при этом повышен, сам ликвор при этом тускнеют, изредка становится полностью непрозрачным, но цвет не меняет. При туберкулезном менингите рядом с лимфоцитарным цитозом всегда является значительное повышение уровня белка с преобладанием глобулинов, резко положительными глобулинов реакциями, выпадением на поверхности ликвора в пробирке белковой пленки через 24 часа после проведения пункции. Важным в ситуации лимфоцитарного цитоза применение ИФА и ПЦР в ликворе для выявления возможного возбудителя, особенно при вирусных менингитах, туберкулезе. Небольшой лимфоцитарный цитоз (до 50 в 1 мкл) должно быть прослежен в динамике (то есть при проведении повторной пункции через несколько дней в зависимости от клинической ситуации). Иногда он при повторном пунктирование увеличивается или уменьшается. При небольшом лимфоцитарном цитоза следует оценить уровень белка — если он повышен, то следует искать наличие опухоли головного мозга, энцефалита без явлений менингита. Если уменьшение цитоза идет без изменений белка, то возможно, что это является результатом раздражения мозговых Оболонь, следует провести в такой ситуации тщательное исследование мозга — МРТ, КТ.
Нейтрофильный цитоз
При увеличении цитоза за счет нейтрофильных лейкоцитов говорят о нейтрофильный цитоз. Ликвор в такой ситуации изменен за счет гнойного воспаления на оболочке с образованием там экссудата. Давление ликвора значительно повышен. При этом ликвор визуально становится непрозрачным, при менингококкового менингита напоминает молоко, разведенное в воде. При воздействии некоторых возбудителей ликвор может изменить цвет — при воспалении Оболони, которое вызвала синегнойная палочка, он будет синей окраски, при действии пневмококка — зеленого цвета, и тому подобное. Если гнойный воспалительный процесс первично вызывают бактериальные возбудители, то такое определяют как гнойный бактериальный менингит. Частыми причинами этого является менингококк, пневмококк ( Str. Pneumoniе ), гемофильная палочка, стафилококк и др. Реже гнойные менингиты способны вызывать самые простые (свободноживущие амебы родов Naegleria, Balamuthia и Acanthamoeba ), грибки (возбудитель криптококкоза, гистоплазмоза и т.д.). Как правило количество клеток при этом достигает 1000 и более в 1 мкл, где 85-90% составляют нейтрофилы, а другие — лимфоциты. Иногда ликвор настолько густой, что получение его путем прокола затруднено, иногда нужно потянуть его с помощью шприца с субарахноидального пространства. Если цитоз небольшой и имеется четкое первичное гнойный очаг ( отит, мастоидит, синусит, пневмония и т.д.), то скорее всего имеет место вторичный гнойный менингит. Иногда большой, но изменчивый нейтрофильный цитоз может быть результатом прорыва и извержения абсцесса мозга. Небольшой нейтрофильный цитоз может быть при некрозе опухолей мозговых оболочек. При наличии нейтрофильного цитоза проводят окрашивание мазка ликвора, в котором с помощью микроскопии проводят поиск тех или иных возбудителей, как могут быть расположены как внеклеточно, так и внутри нейтрофилов. Окраска по Граму позволяет дополнительно выявить грамм-положительные и грам-отрицательные бактерии, что позволяет часто провести дифференциацию бактериальных менингитов. Если будет четко найдено какого-то возбудителя, то это является подтверждением этиологии болезни.
Изменения ликвора при кровоизлиянии
Ликвор при субарахноидальном кровоизлиянии, геморрагическом инсульте имеет разный оттенок красного цвета — от тусклого до яркого. При субарахноидальном кровоизлиянии окраска яркая, при массивном кровоизлияния создается впечатление, что это просто сплошная кровь. Наличие большого количества крови в ликвора приводит к очень повышенного давления. Для разграничения кровоизлияния от наличия так называемой дорожной крови (что может появиться из-за повреждения кровеносных сосудов во время проведения прокола) нужно тщательно рассмотреть окраску ликвора в 3-х последовательно заполненных им пробирок. При кровоизлиянии окраски одинаковое, тогда как при примеси «дорожной крови» в первой наполненной пробирке оттенок красного ярче и больше, чем в третьей. Если такое произошло, то для правильной оценки результатов исследования ликвора следует повторить пункцию изменив место прокола. Если согласно визуального исследования наличие кровоизлияния не исключают, то ликвор обязательно подвергают общеклинические исследовании. Несомненность кровоизлияния подтверждает микроскопия — при наличии кровоизлияния часть эритроцитов является выщелоченными, то есть имеют характерные изменения своей морфологии. Их более-менее длительное пребывание в ликворе приводит к тому, что на них действуют щелочные факторы, под действием которых они соответственно изменяются. Тогда как при значительном уровне «дорожной крови», когда состоялось повреждения сосуда большого диаметра и количество эритроцитов тоже может быть значительной, они, в отличие от ситуации при кровоизлияния не успевают изменить морфологию, ведь действие щелочных факторов в такой ситуации крайне непродолжительна. При наличии геморрагического инсульта количество выщелоченных эритроцитов может быть незначительной. При наличии субарахноидального кровоизлияния нужно немедленно решать вопросы при прекращении его передать больного для дальнейшего лечения нейрохирургу. В случае кровоизлияния исследования цитоза нецелесообразно, ведь кроме эритроцитов в ликворе в таком случае присутствуют и другие форменные элементы (клетки крови), которые составляют формулу крови этого пациента, поэтому никакой диагностической ценности относительно расшифровки изменений лейкоцитарного цитоза исследования при кровоизлияния не имеет.
Диагностическая ценность повышения уровня белка и положительных глобулиновых реакций
Повышение уровня белка обычно оценивают вместе с цитозом. Сравнение их уровней оценивают как белково-клеточную или клеточно-белковую диссоциацию. Если повышение уровня белка преобладает в разы повышение цитоза, то это расценивается как белково-клеточную диссоциации. Если изменения происходят наоборот — это клеточно-белковая диссоциация. Белково-клеточная диссоциация при отсутствии повышения цитоза вообще или при его увеличении в 2-3 раза при значительном увеличении уровня белка (в десятки раз) является подозрительным на наличие энцефалитов или опухолей ЦНС. Значительная белково-клеточная диссоциация при серозных изменениях ликвора при наличии резко положительных глобулиновых реакций подозрительная относительно туберкулезного менингита. При наличии гнойных менингитв (нейтрофильный ликвор) обычно диагностируют клеточно-белковую диссоциацию, вместе с тем наличие в такой ситуации постоянной белково-клеточной диссоциации, особенно, когда она длится достаточно долго, свидетельствует о проблемах прогноза — возможные осложнения процесса (возникновение спаечных процессов, возникновение синдрома внутричерепной гипертензии, гипотензии и т.д.). В норме негативные глобулин реакции, при воспалительных процессах становятся положительными, ведь в ликворе при этом появляются глобулины. Степень положительного результата этих реакций оценивают в +. Незначительно положительные глобулин реакции отмечают при многих воспалительных поражениях ЦНС. Самый высокий уровень глобулиновых реакций — ++++. Такой уровень наблюдается при значительных слипчивый спаечных процессах, в частности, при туберкулезном поражении ЦНС. В случае субарахноидального кровоизлияния уровень белка повышается за счет белков выщелоченных эритроцитов (примерно 750 эритроцитов вызывают повышение уровня белка на 1 мг). Диссоциации в такой ситуации не рассматривают.
Оценка других параметров ликвора
Снижение уровня глюкозы в ликворе оценивают как показатель тяжести заболевания, особенно при гнойных менингитах. Даже при отсутствии цитоза и повышение уровня белка устойчивое снижение уровня глюкозы является подозрительным на наличие опухолей мозговых оболочек. При этом следует рассматривать показатель глюкозы в ликворе параллельно с таковым у крови, ведь часто идет их дружественных снижение, и нужно тогда разбираться в первую очередь с причиной снижения глюкозы в крови ( гипогликемией ). Высокий уровень глюкозы в ликворе не имеет специфического диагностического значения и является наиболее часто отражением повышенного уровня глюкозы в крови ( гипергликемии ). Значение хлоридов неоднозначное. Значительное снижение в определенной степени коррелирует с тяжестью воспалительного процесса, но это признают не все врачи.
Исследования на наличие микроорганизмов
Для выявления бактериальных возбудителей ликвор подвергают бактериологическому посева на искусственные питательные среды. Так, в частности, для выявления менингококка используют кровяное агар. В последнее время используют ИФА для выявления антител определенных классов к различным возбудителям. В норме их в ликворе не должно быть. Наличие их, особенно класса IgM, свидетельствует о болезни, которую вызывают эти возбудители. Также сегодня важное значение придают полимеразной цепной реакции (ПЦР), которая дает возможность выявить в ликворе ДНК или РНК определенных возбудителей, служит подтверждением той или иной болезни. В частности, положительный результат ПЦР при исследовании ликвора на возбудитель туберкулеза позволяет в отличие традиционному бактериологического исследования намного быстрее подтвердить наличие туберкулезного менингита.
Мероприятия после пункции
У пациента после процедуры давление СМР часто составляет 40-90 мм водного столба и через несколько часов возвращается к исходной величине. Поэтому больной после пункции должен в течение этого времени лежать на животе без подушки.
Возможны также послепункционные осложнения. В раннем периоде к ним относят:
- послепункционная головная боль,
- боль в месте проведения прокола,
- кровотечение из места прокола.
Для уменьшения боли используют различные анальгетики. Значительное кровотечение из места прколу требует использования гемостатических средств. но она возникает крайне редко.
В позднем сроке с момента пункции возможно появление инфекционного местного воспаления (чаще всего, кокковой природы), формирование постпункцийнои спинальной грыжи. Для борьбы с инфекционным осложнением используют местно антибиотики, противовоспалительные средства. Для ликвидации грыжи может понадобиться оперативное вмешательство с проведением пластической реконструкции дефекта.
Лечебное действие люмбальной пункции
Вывод за пределы замкнутого субарахноидального пространства при пункции определенного количества жидкости уменьшает объем и давление спинномозговой жидкости, улучшает состояние больного. На сегодня считают, что введение при проведении пункции любых лечебных веществ (так называемое интратекальное введение), как это широко делали в начале и середине XX века, нецелесообразно, а некоторые препараты вообще могут повлечь в дальнейшем ряд осложнений (развитие синдрома внутричерепной гипертензии, гипотензии и т.д.).
На сегодня с целью проведения спинномозговой анестезии введение соответствующих препаратов осуществляют через люмбальную пункцию на соответствующем уровне позвоночника. При этом анестетик вводят внутрь субарахноидального пространства. Такое является частым в акушерстве, операциях на конечностях и тому подобное. Также таким образом выполняют эпидуральную анестезию, при этом анестетик вводят в клетчатку между листьями твердой оболочки спинного мозга.







