Источником витамина D во время внутриутробного развития является плацента, в постнатальном периоде — молоко матери и синтез в коже под воздействием солнечных лучей. Концентрация витамина D у младенцев до 2 мес. коррелирует с его уровнем в их матерей. В последующие месяцы и годы жизни определяющими факторами являются питания и влияние солнечных лучей. Учитывая это, недостаточность витамина D у матери, а также исключительно грудное вскармливание без добавления витамина D являются значимыми факторами риска рахита в раннем детстве.
Представлены наиболее распространенные факторы рахита в развитых странах. Следует отметить, что одним из них является исключительно грудное вскармливание. Материнское молоко, бесспорно, является идеальным питанием для младенца, однако оно содержит лишь 15-10 МЕ / л витамина D. Что касается влияния солнечных лучей, то для обеспечения нормального уровня витамина D полностью одета ребенок должен находиться на улице 2 часа в неделю, а у детей с темной кожей это время может увеличиваться в 6-10 раз. Солнцезащитные кремы и другие средства с фильтром 15 уменьшают синтез витамина D на ~ 98%. Американская академия педиатров рекомендует беречь детей до 6 мес. от прямых солнечных лучей и использовать защитную одежду и защитные косметические средства для предотвращения солнечных ожогов и снижение риска рака кожи. Это, опять же, повышает риск недостаточности витамина D.

Причинами рахита могут быть низкой содержание витамина в пищевом рационе; отставание по росту и развитием; хронические системные заболевания, которые могут влиять на метаболизм витамина D; длительный прием лекарств (антикольвунсантив, ГКС). Во время сбора анамнеза необходимо рассмотреть все перечисленные факторы как возможную причину рахита. Анамнез также должен включать данные о гестационный возраст, пребывание на солнечном свете и местность, в которой проживает ребенок. Для осуществления дифференциальной диагностики следует выяснить наличие в семейном анамнезе низкого роста, алопеции, зубных деформаций, ортопедических аномалий и браков между кровными родственниками. Особое внимание следует обратить на ортопедические проблемы и симптомы, связанные с гипоксией (мышечные судороги, парестезии, тетании и конвульсию). В дифференциальной диагностике поздних неонатальных судорог следует также учесть гипокальциемии, которая является следствием недостаточности витамина D у матери.
Причина недостаточности витамина D
- Связанные с влиянием на синтез витамина D
- Усиленная пигментация кожи
- Физические факторы, которые блокируют воздействие УФ-лучей
- Солнцезащитные средства (защитный фактор> 8)
- Одежда, который препятствует воздействию лучей
- Пребывание в тени
- Особенности местности проживания, время года
- Географическая широта более 40 ° (как на север, так и на юг)
- Загрязненный воздух, частая облачная погода, большая высота над уровнем моря
зимний сезон - Уход от солнечного света из-за страха заболеть раком
- Недостаточный прием витамина D с пищей
- Недостаточность витамина D у матери и исключительно грудное вскармливание,
- Преждевременное рождение
- Мальабсорбция
- Целиакия
- Муковисцидоз
- Атрезия желчных протоков
- Снижена интенсивность синтеза или повышенный уровень распада 25 (ОН) D
- Хронические заболевания печени
- Прием лекарств (рифампицина, изониазида, противосудорожных)
- Генетические факторы
Физикальное обследование
Рахит является заболеванием растущего организма; поэтому деформации и клинические признаки больше проявляются со стороны костной системы, начинает как раз активно расти. Рост замедляется вследствие недостаточного питания и гипотироидизму, поэтому клинические признаки рахита в таких случаях менее выражены. Клиническая картина рахита зависит от стадии и, скорее всего, от продолжительности недостаточности витамина D. На стадии И преобладают симптомы гипокальциемии. Деформации скелета становятся очевидными на стадии ИИ и усиливаются на стадии ИИИ.
При подозрении на рахит следует провести обследование физического состояния и зубов, осуществить пальпацию костей для выявления возможной чувствительности или деформаций.
Проявления рахита со стороны костной системы включают краниотабес у младенцев в возрасте от 2-3 мес., Позднее закрытие родничка, увеличение кистей, рахитические «четки», позднее прорезывание зубов, кариес, гипоплазия зубной эмали, деформацию ног по типу В или Х, кифоз и узкий таз (что может затруднить роды в будущем), деформацию грудной клетки (гаррисонова борозда и куриные грудки), переломы ребер или нижних конечностей (особенно переломы по типу зеленой ветки), квадратную голову, выступающие лобные бугры, остеокластов и боль в конечностях. Деформации, вызванные остеомаляцией нижних конечностей (больших берцовых или бедренных костей), возникают сразу, как ребенок начинает ходить. Варусное колено возникает, когда расстояние между выростками бедренных костей превышает 5 см. Эта деформация является наиболее частой у младенцев с нелеченным рахитом. Вальгусное колено и другие деформации костей, как правило, появляются в более позднем возрасте. Кифосколиоз вследствие рахита наблюдается после 2 года жизни. Рахитические «четки», которые возникают в результате гипертрофии реберно-хрящевых соединений, четко проявляются после 1 года.
Проявления рахита со стороны других систем включают гипокальцемични конвульсии, гипотонию, запор, проксимальную миопатии, сердечную недостаточность, анемия, панцитопению, кардиомиопатией, качественную внутричерепной гипертензии, отставание по развитию и росту. В работе BK Bhakri et al. (2010) описан случай миелофиброза, что ассоциировался с рахитом и сопровождался анемией и гепатоспленомегалией, у мальчика в возрасте 10 мес., Который находился на грудном вскармливании. Лечение витамином D уменьшило размеры печени и селезенки, выраженность рахита и анемии, улучшило параметры роста и развитую. Рахит также важным и что подвергается модификации, фактором развития дилатационной кардиомиопатии у детей.
TD Thacher et al. (2002) провели исследование, которое включало 738 детей в возрасте от 18 мес. с рахитом. Авторы пришли к выводу, что среди всех клинических признаков увеличения запястья вместе с рахитичными «четками» является наиболее чувствительным параметром при физикальном обследовании. E. Orhan (2006) обнаружил, что рахитические «четки» (62,1%), краниотабес (49%), затылочная алопеция (31,4%) и увеличение кистей (27,1%) были частыми признаками, оказывались во время физикального обследования у детей 0-6 мес. В этом исследовании положительная прогностическая ценность физикального обследования для диагностики рахита у детей 0-6 мес. составила 60,9%, а отрицательная прогностическая ценность — 74,6%. Итак, диагностика рахита в раннем детском возрасте только на основе физикального обследования может дать ложные результаты.
Лабораторные анализы
У пациентов, в отношении которых есть подозрение на рахит на основе клинической картины, диагноз следует подтвердить биохимическими и рентгенологическим данным. В таблице 2 приведены предельные значения витамина D по данным Общества детской эндокринологии Лоусона Вилькинса (Lawson Wilkins Pediatric Endocrine Society). Согласно определению общества, тяжелая недостаточность витамина D определяется как уровень 25 (OH) D, ниже 5 нг / мл. В исследовании PD Robinson (2006) сообщалось, что 86% детей с уровнем 25 (OH) D ниже 8 нг / мл имели клинический рахит, а 94% детей с гипокальциемией и недостаточностью витамина D имели уровень ниже 8 нг / мл. До того, как недостаточность витамина D проявится клинически и рентгенологически рахитом, должно пройти определенное время. В течение этого периода могут проявляться гипо- / нормо / гиперкальциемия, высокие уровни паратиреоидного гормона, нормо / гипофосфатемия, высокие уровни алкалиновых фосфатазы, высокие / нормальные / низкие уровни 1,25 (OH) 2D; субклинический рахит прогрессирует до клинического (стадий I-III). В 60% случаев рахита вследствие дефицита витамина D наблюдается гипокальциемия, а активность щелочной фосфатазы высока почти во всех случаях. Уровни кальция и фосфора являются низкими, а уровни паратиреоидного гормона и щелочной фосфатазы — высокими, особенно на стадии ИИИ рахита. Поскольку большинство случаев рахита в раннем детстве соответствуют стадии и, клинические и рентгенологические данные не могут быть очевидными. Кроме того, хотя гипокальциемия является основным лабораторным проявлением в этих случаях, уровне сывороточного фосфора могут быть нормальными или высокими, а уровни щелочной фосфатазы могут быть в нормальных пределах.
Рентгенологическое исследование
Ранние рентгенологические проявления рахита ограничиваются дистальной локтевой участком у младенцев и метафиза коленных суставов у старших детей. Сначала наблюдается «просветленная» линия, которая является результатом образования некальцификованои участка между эпифизом и метафиза. В классических случаях наблюдается увеличение метафизов, неправильность их краев, щитовидные вид, вогнутость и общая остеопения. С другой стороны, определенные рентгенологические изменения могут отсутствовать в раннем детстве и подростковом периоде.
Шкалу, разработанную Thacher, используют для рентгенологической оценки тяжести рахита. Однако применение этой шкалы у детей раннего возраста может не иметь практической целесообразности. Искажения, переломы трубчатых костей, потовщання реберно-хрящевых соединений (рахитические «четки») также оказываются на рентгенологических снимках детей с рахитом. Через 3-4 недели после начала терапии можно провести рентгенографию: условная линия кальцификации на концах метафизов будет свидетельствовать о положительной динамике лечения.
Лечение
Главная цель терапии рахита заключается в коррекции клинических, биохимических и рентгенологических изменений и восстановлении запасов витамина D. Для этого назначают неактивную форму витамина D (холекальциферол [витамин D 3 ] или эргокальциферол [витамин D 2 ]). Предполагают, что витамин D 3 в 3 раза мощнее по своему действию, чем витамин D 2 , поэтому предпочтение следует отдавать витамина D 3 .
Длительная терапия низкими дозами. Существуют различные взгляды на дозировку и продолжительность терапии витамином D. Обычно витамин D назначают в дозе 1000-10 000 МЕ / сут в зависимости от возраста в течение 2-4 мес. Например, согласно возрасту ребенка, дозировка может быть таким: 1000 МЕ / сут для младенцев до 1 мес., 1000-5000 МЕ / сут для детей от 1 до 12 мес., 5000 МЕ / сут для детей от 12 мес., 10 000 МЕ / сут для подростков. После нормализации лабораторных показателей рекомендуется курс поддерживающей терапии в дозе 400 МЕ / сут. После такого лечения уровни кальция и фосфора нормализуются в течение 6-10 дней, а концентрация паратиреоидного гормона достигает нормальных показателей за 1-2 мес. В зависимости от тяжести заболевания нормализация сывороточной щелочной фосфатазы и исчезновения рентгенологических признаков рахита может занять 3 мес. Следует помнить, что недостаток комплаенс является важной причиной отсутствия ответа на лечение.
Краткосрочная терапия высокими дозами (stoss therapy) . Пациентам после 1 года жизни, в отношении которых есть подозрения на плохой комплаенс, высокие дозы (100 000-600 000 МЕ) витамина D перорально или внутримышечно могут быть назначены однократно или в течение 1-5 дней, при необходимости через 3 мес. можно повторить прием высокой дозы. Имеются сообщения, что введение 600000 единиц витамина D новорожденным с рахитом вызывает гиперкальциемии. По данным Y. Cesur et al. (2003), 150 000-300 000 единиц витамина D является безопасным и эффективным лечением. Также было обнаружено, что внутримышечное введение однократной дозы 300 000 МЕ витамина D является эффективным в случае пищевой недостаточности с рахитом. Кроме того, показана эффективность введения 100000 МЕ витамина D каждые 2:00 в течение суток. Такое лечение вызвало быструю клинический ответ, восстановление биохимических показателей через несколько дней и рентгенологических через 10-15 дней.
Некоторые авторы рекомендуют лечение кальцием в течение 1-2 недель у пациентов без симптомов гипокальцемии для обеспечения элементарного кальция, хотя целесообразность такого подхода является противоречивой. Парентеральный кальций обычно вводят в виде глюконата кальция (1-2 мл / кг 10% глюконата кальция из расчета 10-20 мг / кг элементарного кальция) внутривенно медленно в течение 5-10 мин. Назначение кальция необходимо, если есть признаки тетании или судом. В таких случаях уровень кальция должно поддерживаться с помощью пероральных препаратов.
Профилактика
Наиболее физиологичным методом предотвращения недостаточности / дефицита является просветительство общества, целью которой является осознание того, что матери и младенцы должны достаточно находиться под солнечными лучами и иметь сбалансированный рацион питания, богатый витамином D и кальций. Выявление причин недостаточности витамина D у матерей и принятие мер для их устранения необходимы для предотвращения рахита у детей раннего возраста.
Ранее в США для предотвращения рахита рекомендованной была доза витамина D 100-200 МЕ / сут. В 1963 году Американская академия педиатров издала протокол, согласно которому для профилактики рахита следует давать ребенку витамин D в дозе 400 МЕ / сут, начиная со второго месяца жизни. Последние рекомендации Американской академии педиатров, утвержденные в 2008 году, являются:
- Для профилактики недостаточности витамина D и рахита у новорожденных, детей и подростков минимальной дозой 400 МЕ / сут витамина D.
- Витамин D в дозе 400 МЕ / сут следует добавлять в рацион младенцам, которые находятся на исключительно или частично грудном вскармливании до тех пор, пока они не начнут получать не менее 1 литр молочной смеси в сутки.
- Витамин в дозе 400 МЕ / сут следует давать всем младенцам, которые употребляют менее 1 литр молочной смеси в сутки и не получают материнское молоко. Оценка содержания витамина D в других видах питания, которое может получать ребенок, должна осуществляться индивидуально.
- Витамин D в дозе 400 МЕ / сут необходимо давать всем детям, которые не получают этой дозы из молока или других продуктов, обогащенных витамином D.
- Согласно последним данным, уровень сывороточного 25 (OH) D должен быть выше 20 нг / мл, особенно у младенцев и детей.
- Витамин D в дозе 400 МЕ / сут следует продолжать давать детям в случаях нарушения всасывания жира, постоянного приема антиконвульсантов и других состояний, которые могут повышать риск недостаточности витамина D. В этих случаях может быть необходим прием высоких доз витамина D для поддержания нормального его уровня в сыворотке крови.
В Канаде профилактическая доза витамина D составляет 800 МЕ / сут зимой и 400 МЕ / сут летом, в Болгарии — 800 МЕ / сут целый год, в Румынии — 400 МЕ / сут. Министерство здравоохранения Турции рекомендует прием как минимум 400 МЕ / сут витамина D, начиная от рождения (независимо от типа вскармливания) до 1 года. Следует отметить, что такая доза витамина D препятствует возникновению клинических признаков рахита, однако не в состоянии предотвратить развитие недостаточности витамина D.
На сегодня в профилактикой витамином D понимают не только предотвращения клиническом рахита, но и поддержания оптимального сывороточного уровня 25 (OH) D избежание недостаточности витамина D. Нормальные значения 25 (OH) D необходимы для достижения пиковой костной массы и предотвращения нежелательных последствий недостаточности витамина D, например диабета и некоторых онкологических заболеваний. Сообщается, что профилактическая доза витамина D, способна обеспечить оптимальный уровень сывороточного 25 (OH) D (28-32 нг / мл), должна быть в пределах от 400 до 1000 МЕ / сут. С целью предотвращения рахита в раннем возрасте рекомендуется прием витамина D в дозе 2000 МЕ / сут женщинам в третьем триместре беременности, которые недостаточно находятся под воздействием солнечных лучей или имеют высокий риск недостаточности витамина D. Во многих исследованиях показано, что суточная доза витамина D 2000 МЕ не является токсичным ни у взрослых, ни у детей.
Потребность организма ребенка, растет, в витамине D точно не установлена. Однако очевидно, что дети нуждаются в высоких дозах витамина, чем рекомендованные на сегодня. Матери по своему усмотрению решают, давать ребенку больше обогащенных кальцием продуктов и больше гулять с ней на солнце для получения витамина D и кальция естественным путем.
Клинический случай
В медицинский центр на обследование попал мальчик 6 мес., Темнокожий (афроамериканец), мать которого пожаловалась на плохой рост ребенка. По словам матери пациент получал адекватное питание, определялось потреблением 4 унций (≈ 115 г) сцеженного грудного молока каждые 2-3 часа. Мальчик имел рост и вес, несоответствующие к его возрасту, хотя другие основные показатели развития были в норме. Ребенок находился исключительно на грудном вскармливании, а прикорм еще не вводился.
Мальчик был доношенным, рожденным спонтанно через родовые пути; во время беременности или родов осложнений не было. Во время визита на 2 мес. жизнь показатели роста и массы тела соответствовали 50-м перцентили, а затем снизились до 3 перцентиля (рис. 1). Пациент не получал медикаментозного лечения. У него не было братьев / сестер, в которых бы наблюдались проблемы с ростом. Мать не имела послеродовой депрессии но не была зависима от каких-либо субстанций. Мать и отец имеют нормальный рост. В семейном анамнезе отсутствуют случаи мальабсорбции.
У мальчика не наблюдалось рвота, диарея, лихорадка, изменение аппетита, нарушение глотания, респираторные симптомы, апноэ, повторные острые заболевания или частые травмы.
Во время визита на плановое обследование в возрасте 4 мес. вес составлял 6477 г, а рост — 63,5 см. Эти показатели увеличились соответственно до 6761 г и 66 см в 6-месячном возрасте. Все остальные жизненные показатели были стабильными. Ребенок был живой, игривой, с нормальным развитием, но была маленькой для своего возраста. Обследование головы / шеи, сердечно-сосудистой, желудочно-кишечной, поло-мочевой, костно-мышечной и нервной систем не выявило отклонений от нормы.
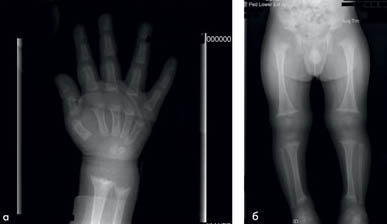
рентгеноснимок пациента с рахитом
Итак, пациенту поставлен диагноз отставание в физическом развитии на основе отклонения от стандартных кривых роста. Потребность ребенка в наборе веса было оценено 0,33 кг / мес. Повторное обследование было назначено через один мес. В течение этого месяца ребенок должен был получать твердый прикорм и сцеженное молоко с добавлением к нему молочной смеси для увеличения калорийности. Матери также порекомендовали вести пищевой дневник.
Несмотря на прием адекватного количества калорий и дополнительного употребления молочной смеси, нужна прибавка массы тела не была достигнута. Ребенку были проведены следующие лабораторные исследования: метаболический профиль, уровень тиреотропного гормона, свинца, развернутый анализ крови. Показатели электролитов, функции почек, билирубина, АсАТ, АлАТ, белка, альбумина, тиреотропного гормона, свинца и развернутого анализа крови были в пределах нормы. Активность щелочной фосфатазы была повышена до 4280 (при повторном измерении — до 6310). В норме же этот показатель должен быть меньше 500 МЕ / л у новорожденных и 1000 МЕ / л у детей до 9 лет. Повторные лабораторные анализы включали измерения глутамилтрансферазы (которая была в пределах нормы, возможно через костную резорпцию), С-реактивного белка, трийодтиронина, свободного тироксина, фосфатов, паратиреоидного гормона и 25 (ОН) D. Уровень фосфатов составил 2,9 (в норме должен быть 3-4,5), а витамина D — 11 (норма 45-50 нг / мл).
Рентгенологическое обследование показало типичные билатеральные изменения в костях конечностей, характерные для рахита: износ метафиза и вогнутость в дистальных участках бедренных костей, проксимальных и дистальных участках больших, малых берцовых костей и плечевых костей, дистальных участках лучевых и локтевых костей и дистальных участках 2-5 пястных костей (рис. 2). Как свидетельствуют данные литературы, при рахите также может наблюдаться отделения надкостницы от диафиза вследствие деминерализации кости. Положительные изменения на рентгеновском снимке должны проявиться в течение 3 мес. после начала соответствующего лечения. Если такие изменения отсутствуют, следует заподозрить синдром мальабсорбции или плохую приверженность к лечению. Через месяц после начатой терапии назначают также лабораторные исследования показателей кальция, фосфора, щелочной фосфатазы, а через 3 мес. — Показателей магния, паратиреоидного гормона и 25 (ОН) D.
Таким образом, мальчик был установлен диагноз рахита. Пациенту назначено 2000 МЕ витамина D и 1000 мг кальция ежедневно. По совету эндокринолога и диетолога мальчик также начал ежедневный прием сульфата железа в дозе 22 мг и цинка в дозе 20 мг. В возрасте двух лет масса тела мальчика отвечала 45 перцентили возрастных норм, а рост — 30 перцентили. Наблюдалось повышение концентрации витамина D в крови до 29 нг / мл. Прием витамина D был продлен.







