Многие из нас по-прежнему убеждены, что ревматизм — это болезнь, которая наносит ущерб только костной системе. Но, к сожалению, спектр этой патологии намного шире. Она влияет на всю костно-мышечную и сердечную систему взрослых и детей.
Конечно, отличительной чертой болезни является боль в мышцах и суставах, на которую жалуются пациентам с этим диагнозом.
В этой статье мы рассмотрим все, что связано с заболеванием, которое является диагнозом для все большего числа людей.
Причины появления, этиология. Стрептококки, хламидиоз
За началом болезненного ревматизма чаще всего возникает носоглоточная инфекция, чаще всего это стрептококк. Эта бактерия провоцирует выработку определенных иммунных клеток. Антитела, в свою очередь, начинают атаковать молекулы, продуцируемые стрептококками.
Входя в кровоток, молекулы вызывают не только фарингит и тонзиллит, но также влияют на сердце (возможно, вызывая стенокардию).
Это, конечно, не означает, что каждая банальная простуда грозит ревматизмом. Основной причиной заболевания является прохождение инфекционной патологии от острой до хронической формы.
Хламидии и стрептококки являются основой ревматизма.
Инфекция хламидий, передающаяся половым путем, также вызывает ревматизм. Помимо половых органов, хламидийная инфекция повреждает суставы, печень и легкие. Эти бактерии достигают этих органов через кровоток. В некоторых случаях инфекция может также повредить глаза.
Появлению ревматизма также способствуют несколько этиологических факторов:
- наследственная предрасположенность
- появление общих инфекционных заболеваний, поражающих носоглотку, особенно тех, у кого стрептококковая этиология
- наличие повышенных уровней специфического B-белкового маркера D8 / 17
- аллергия, вызванная введением стрептококков в организм
- пол пациента — повышен риск для представителей женщин
Ревматизм у детей
Детям от 3 до 15 лет наиболее подвержены риску ревматизма. Но чаще всего заболевание диагностируется у детей школьного возраста. Как правило, симптомы ревматизма у детей возникают примерно через неделю, не позднее, чем через месяц после заражения.
 Не обязательно, чтобы состояние ребенка ухудшалось и повышало температуру, чтобы суставы подвергались нападению со стороны патогенного агента. Достаточно, чтобы иммунная система столкнулась с патогеном и начала бороться с ней.
Не обязательно, чтобы состояние ребенка ухудшалось и повышало температуру, чтобы суставы подвергались нападению со стороны патогенного агента. Достаточно, чтобы иммунная система столкнулась с патогеном и начала бороться с ней.
Часто ревматизм возникает у детей после скарлатины.
Назальная инфекция со стрептококковым происхождением, которая приобрела хронический характер, также может вызвать заболевание.
Ревматизм у детей — обычно начинается после инфекции.
Вторичные факторы также влияют на развитие болезни. К ним относятся гипотермия и несбалансированное питание. Все эти факторы являются предпосылкой для начала заболевания.
Ревматизм у детей — состояние чрезвычайно серьезное из-за опасностей и осложнений, связанных с ним. Это может привести к серьезным заболеваниям сердца.
Чаще всего воспаляется внутренняя оболочка органа, и это приводит к нарушениям сердечного ритма и сердечной недостаточности. Ишемия мозга — еще одно возможное осложнение. Поражения могут затрагивать почки и селезенку.
Ниже мы обсудим специфическое лечение ревматизма у детей.
Симптомы ревматизма, признаки
Первые признаки ревматизма происходят на самой ранней неделе после заражения. Не позднее начала симптомов может появиться месяц после заболевания.
Патологии часто предшествует боль в горле (болезни, такие как фарингит или тонзиллит). В этом случае симптомы обычно заметны примерно через 2-3 недели после выздоровления пациента.
В качестве первого признака ревматизма наблюдается повышение температуры тела. Лихорадка и признаки заболевания (усталость, слабость, боль в теле) являются первыми симптомами, указывающими на начало патологии.
Ревматическая боль связана с дискомфортными ощущениями, затрагивающими преимущественно крупные или средние суставы. Это суставы ног и рук. Часто повреждение влияет на суставы пальцев.
Начальные стадии заболевания сопровождаются усталостью и общим недомоганием.
В области болевых суставов часто наблюдается отек. Это характерно для острой формы ревматизма.
Ревматоидные узелки и эритематозные высыпания являются двумя другими признаками, связанными с ревматической болезнью. На самом деле это наиболее редкие симптомы патологии.
Узлы локализуются в области крупных и средних суставов. Это округлые и плотные образования. Они в основном формируются в сухожилиях. В редких случаях, в сложной форме ревматизма, ревматоидные узелки остаются на месте между 1 и 2 месяцами.
Поражения кожи, ревматоидные узлы и боли в суставах — часть симптомов ревматизма.
Ревматическая эритема также связана с ревматизмом. Она образуются на поверхности кожи и имеет бледно-розовый цвет. Появляется у 7-10% взрослых пациентов с ревматизмом во время острой фазы заболевания.
Ревматоидный артрит и полиартрит
Другие ревматические заболевания включают ревматоидный артрит и полиартрит.
Ревматоидный артрит характеризуется быстрым развитием патологического процесса. Это считается аутоиммунным заболеванием, когда наши собственные антитела атакуют суставы. Болезнь чаще всего поражает суставы локтей, коленей и лодыжек.
В отличие от ревматизма, ревматоидный артрит не связан с повышенной температурой. Хотя пострадавший район чувствуется теплее. Пациент испытывает дискомфорт от утренней скованности. Постепенно больной теряет мобильность.
Полиартрит — это заболевание, которое поражает несколько суставов поэтапно или одновременно. И это заболевание может быть вызвано инфекцией. Но если начать лечиться рано, можно избежать серьезных повреждений суставов.
Ишиас и люмбаго, шипы
- Ревматизм также является причиной провокации ишиаса. Типичными являются неврологические боли, которые локализованы в области талии и ног. Боль острая. Возникает, когда пациент пытается встать, сесть или поднять тяжелый предмет.
- Как правило, термин «люмбаго» связывает все боли в области талии, независимо от причин их возникновения.
- Так называемые шипы также относятся к ревматическим заболеваниям. Эти образования влияют на кость в области шеи, пятки, коленного сустава или тазобедренных суставов. Не исключено, что кость повлияет на близлежащий нерв. Это приводит к сильной боли, отеку, деформации пораженного сустава и иммобилизации.
Сопутствующие заболевания
Около 75-80% случаев ревматизма происходят с симптомами сердечной недостаточности. Жалобы связаны с сердечной болью, сердцебиением и одышкой. Они наблюдаются при тяжелых сердечных заболеваниях.
Ревматизм может также влиять на печень. Нет повреждений легких. Прописанная патология также может поражать почки и органы брюшной полости. Но это происходит крайне редко и в основном в тех случаях, когда заболевание очень тяжелое.
Исследования ревматизма, диагностика
Нет никакого исследования, чтобы однозначно диагностировать ревматизм. Основным ориентиром для диагностики является состояние кожи (сыпь), а также состояние горла (недавняя инфекция).
К какому врачу мы обращаемся?
Чтобы диагностировать и назначить лечение, необходимо обратиться к ревматологу. Диагноз также может быть сделан педиатром, но подтверждается после результатов конкретного исследования.

При необходимости, если затронуто сердце, также могут помочь кардиолог.
Перед подтверждением диагноза ревматизма выявляется причина заболевания. Во-первых, сомнения переходят к глотке, и специалист ищет причину. Лабораторный анализ проводится с секрецией, взятой из глотки.
Также должны быть протестированы стрептококковые антитела. Если их значение повышено, это означает инфекцию стрептококкового горла и, в меньшей степени, инфекцию кожи.
При диагностике важно также имеет значение СОЭ (скорость оседания эритроцитов). Обычно для ревматизма этот показатель выше.
Пробы крови тестируются на предмет подозрения на эндокардит.
Рентгенография — еще один ценный метод диагностики ревматизма. Рентгенологическое исследование в области грудной клетки показывает увеличение сердца и снижение сократимости миокарда.
Электрокардиограмма также может предоставить информацию о наличии заболевания. Она содержит информацию о наличии приобретенных дефектов в сердце в результате распространения стрептококковой инфекции.
Если подозревается артрит с септическим характером, проводится артрогенез. Также возможно исследование ревматоидного фактора.
Лечение ревматизма, общие принципы
Лечение ревматизма происходит в 3 этапа. Цель комплексной терапии заключается, прежде всего, в подавлении стрептококковой инфекции, которая отвечает за заболевание, а также во избежание сердечных осложнений.
Первый этап терапии является обязательным в условиях стационара. Второй этап связан с реабилитацией, а третий — с периодическим диспансерным наблюдением.
В связи с необходимостью контролировать стрептококковую инфекцию, между 10 и 14 днями назначается терапия пенициллином. Если присутствует хронический тонзиллит, к терапии добавляется еще один препарат антибиотика (макролид или амоксициллин).
Лечение острого ревматизма происходит с нестероидными противовоспалительными препаратами как минимум полтора месяца (даже после обострения воспалительной активности).
В активной фазе заболевания преднизолон вводят в течение 10-14 дней при более высокой дозе, затем постепенно снижают на 2,5 мг в течение 5-7 дней.
Лечение продолжается препаратами хинолина. Их потребление колеблется от нескольких месяцев до нескольких лет.
Ацетилсалициловая кислота и глюкокортикостероиды назначаются при лечении кардита в конкретном графике и дозировке. Кардиохирургические методы могут применяться только в периоды ремиссии основного заболевания.
Диуретики, ингибиторы АПФ и сердечные гликозиды могут назначаться при наличии сердечной недостаточности.
Профилактика ревматизма. Антибиотики, пенициллин, диета
Последующие этапы лечения и профилактики ревматизма связаны с укреплением сердца и иммунной системы.
На данном этапе рекомендуется санаторное лечение. Рекомендуются специальные лечебные упражнения. Также должны быть излечены существующие хронические заболевания.
Лабораторные и клинические исследования проводятся два раза в год. Весной и осенью проводится месячный курс нестероидных противовоспалительных препаратов.
Профилактика продолжается при приеме пенициллинового антибиотика.
Если сердце не пострадало от болезни, через пять лет после первоначального заболевания, проводится профилактика бициллином 5. В противном случае препарат также принимается во время стационарного лечения. Затем один раз каждые 2-4 недели в течение одного года.
Диета ревматических пациентов должна содержать много белка (половина должна быть животного происхождения). Их общая сумма должна составлять около 140 г в день.
Углеводные продукты ограничены примерно 250-300 г в день. Фруктовые соки, особенно лимон и черная смородина, обязательно должны присутствовать в меню.
Острая фаза избегает продуктов с высокой кислотностью, молоком, сахаром, кофе, специями, рыбой и яйцами.
Лечение детей
Уже при первых симптомах ревматизма у детей следует начинать лечение, чтобы избежать осложнений. Терапия является обязательной в больничных условиях. В острой фазе заболевания пациент должен находиться в состоянии покоя.
Детям труднее ограничивать свою двигательную активность, в отличие от взрослых. В этом случае родители должны правильно организовать день своего ребенка.

После этого периода ребенку назначают реабилитационные упражнения. Медикаменты используются для устранения возбудителя, вызывающего болезнь.
Чаще всего они относятся к группе антибиотиков пенициллина, которые в этом случае применяются парентерально. Как правило, лекарственная терапия в этой группе длится 10 дней.
Минимальный период лечения антибиотиками при ревматизме у детей составляет ровно неделю.
Затем переключитесь на использование бициллина. Аллергия на пенициллин не исключается. В этом случае терапия проводится с помощью эритромицина.
Если патоген вызывает повреждение сердечной мышцы, лечение ревматизма у детей осуществляется с помощью препаратов из нестероидной группы с противовоспалительным действием и обязательно глюкокортикоидом.
Наиболее распространенной комбинацией является ацетилсалициловая кислота и преднизолон. При замещении следует наблюдать постепенное снижение дозы и изъятие препарата.
Витаминные комплексы и препараты на основе калия являются обязательными.
Препараты для ревматизма
Мы рассмотрим основные лекарства, назначаемые для ревматизма. Мы уже объясняли выше, на основании каких критериев сделан их выбор. Точные схемы и курс могут назначаться специалистом.
Аспирин, витамины
При ревматизме с выраженным симптоматическим эффектом принимается аспирин. Он не влияет на течение болезни. Рекомендуется особенно в тех случаях, когда заболевание происходит с температурой. Обычно его принимают в течение 6-12 недель.
При назначении точной дозы специалист руководствуется эффективностью препарата и концентрацией салицилата в сыворотке (он должен составлять 20-30 мг%).
Аспирин вводится в суточной дозе 5-8 г / день перорально в 4-6 ступеней приема (у детей — 60-120 мг / кг / день перорально в 4-6 дозах).
Но этот препарат, согласно недавним исследованиям, не лучший вариант для детей, так как это может привести к развитию синдрома Рэя.
Препараты с витамином С, витаминами В и калием также назначают для терапии, что дополнительно ускоряет процесс лечения. Они также помогают улучшить иммунную функцию.
Медрол, таблетки
При лечении ревматической лихорадки препарат кортикостероидов представляет собой метилпреднизолон на основе меррола.
В течение 3-7 дней после начала приема препарата состояние улучшается. Исключением является то, что ревматизм наносит ущерб сердцу. Точная доза и продолжительность лекарственной терапии будут определены вашим доктором.
Постепенно доза уменьшается после удовлетворительных результатов лечения. Лекарство также предписывается детям.
Флостерон в ампулах
Синтетический кортикостероид, который основан на бетаметазоне, также используется при лечении ревматизма. Он вводится как инъекция.
Флостерон действует дольше из-за более медленного использования основного компонента.
Он используется в дозах от 0,25 до 2 мл (в зависимости от размера сустава). Между курсами должен быть 4-недельный интервал.
Капсулы Неофлексин
При ревматизме и любом совместном заболевании лечение может быть дополнено капсулами Neoflexin.
Они содержат сложные экстракты, которые полезны для всего костно-суставного аппарата (гиалуроновая кислота, омега-три, коллаген типа II, белая ива, витамин Е и т. д.).
Из этого комплекса рекомендуется принимать 3-4 капсулы в день. Каждая записывается водой, за четверть часа до еды. После 3-месячного приема делается промежуток в 15 дней, после чего курс можно продолжить.
Таблетки Профенид
Нестероидный препарат Бипропенид, который основан на кетопрофене, также используется при лечении ревматизма (острый и хронический) у пациентов старше 15 лет.
Одна или две таблетки принимаются в день, как предписано специалистом. Лекарство принимается во время еды, и вся таблетка запивается большим количеством воды.
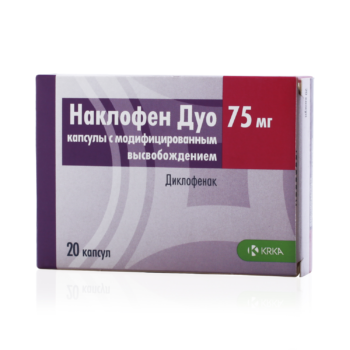
Капсулы Наклофен (и Наклофен Дуо)
Основным веществом, которое снимает боль в этом случае, является диклофенак.
Таблетки имеют гастроустойчивое покрытие, которое гарантирует их растворение только после попадания в желудок.
Для взрослых суточная доза составляет 100-150 мг. Для детей старше 1 года доза рассчитывается по формуле — 1-3 мг на каждый килограмм веса ребенка. Лекарство принимается во время еды с большим количеством воды.
Таблетки Тилкотил
Другим нестероидным противовоспалительным лекарственным средством является Тилкотил. Таблетки содержат активный ингредиент теноксикам. Принимается одна таблетка в день (20 мг), если врач не думает иначе.
Капсулы Артплюс
Они содержат мощные аюрведические экстракты с доказанным положительным эффектом на боль в суставах.
Необходимо принимать каждый день 1-2 капсулы, обязательно после еды. Цена пачки по 60 капсул составляет 35 левов.
Гомеопатия: Апис меллифика, Калиум йодатум, Рус токсикодендрон
Гомеопатия также предлагает эффективные решения для ревматизма. Выбор правильного препарата и воздйствие определяется гомеопатом. Но мы укажем на 3 препарата с доказанным положительным эффектом на ревматические заболевания.
- Апис меллифика — это препарат, полученный из медоносной пчелы, который быстро успокаивает ревматическую боль.
- Калиум йодатум — препарат, который быстро успокаивает боль. Он подходит для суставов, отеак гортани, секреции зеленоватых водянистых выделений.
- Рус токсикодендрон — хорошая гомеопатическая альтернатива. Он оказывает положительное влияние на жалобы, связанные с жесткостью и болью в суставах и сухожилиях.
Травы для ревматизма
Лечение ревматизма приводит к более быстрым результатам, когда речь идет о травах. Натуральных лекарств от боли, вызванных заболеваниями суставов, довольно много.
Хрен
Замечательный хрен — невероятное средство от ревматизма. Залить ложку тертого хрена кипятком (1 столовая ложка). Подождите час, затем четыре раза перед едой выпейте чашку с жидкостью.
Но будьте осторожны, чтобы не передозировать. В противном случае неизбежны симптомы интоксикации.

Яблочный уксус
Яблочный уксус снимает помощь при отеках, вызванных ревматическими заболеваниями. Вы можете использовать только кислую жидкость. Но это даже лучше, когда вы используете его в сочетании с другими ингредиентами с аналогичным эффектом.
Так, например, смешать 100 г жидкости с 150 г свиного сала и шесть зубчиков измельченного чеснока. С помощью этой смеси делают компрессы.
Теплая ванна с шалфеем
Горячая ванна с шалфеем также помогает облегчить боль. Горсть травы варят в двух литрах воды около 10 минут, а затем добавить готовую жидкость в ванну с водой.
Клюква, фрукты
Вспомогательный эффект при лечении ревматизма имеют плоды клюквы. Вы можете потреблять их свежими или использовать их в сухом виде для приготовления инфузии.
Готовят из двух чайных ложек, которые настаивают полчаса в кипящей воде (четверть литра).

Звездчатый анис
Это мощное средство, облегчающее ревматоидную боль. Возьмите две звездочки и раздавите их. Приготовьте 5 минут в литре кипящей воды, затем процедите.
Готовая жидкость пьется в течение дня.
Лапчатка
Лапчатка также помогает при ревматической боли, но внутренне. Средство против ревматизма готовится из двух столовых ложек травы. Количество кипятят в пол-литра воды в течение пяти минут.
Из отфильтрованной жидкости принимайте дозу 100 мл, 4 раза в день до еды.
Ревматизм кожи, мышц, мягких тканей
Самым большим внешним проявлением ревматической патологии является так называемый кожный синдром.
Признаки, которые возникают, — подкожные узелки, лихорадка и эритема. Лечение назначается после проверки. Оно обычно включает кортикостероидные препараты как для внешнего, так и для внутреннего потребления. Вам также могут понадобиться антибиотики для борьбы со стрептококком.
Общей формой ревматического заболевания является так называемый мышечный ревматизм. Он получается после длительного пребывания с входящими воздушными потоками (открытое окно, кондиционер). Пациент жалуется на сильную жесткость и болезненные ощущения на спине и шее.
В этом случае назначают болеутоляющие средства с противовоспалительным действием. Процедуры тепловой физиотерапии имеют быстрый эффект.
Ревматизм мягких тканей охватывает структуры, расположенные вне суставов. Антидепрессанты также могут быть добавлены к обычному лечению. Требуются лекарства для облегчения боли. Назначаются физиотерапия и лечебная гимнастика.
Ревматизм, который поражает сердце
К сожалению, предательский ревматизм может также влиять на сердце. Он протекает с воспалением сердечной мышцы. Болезнь связана с патологическими изменениями митрального клапана и аорты.
Ревматический кардит происходит с температурой, повышенным потоотделением при физических нагрузках, общей слабостью, недомоганием, сердцебиением и одышкой.
Пациент получает полный отдых в течение 7-14 дней, но не более, так как организм должен двигаться, чтобы сердце работало полностью. Антикоагулянты и антиаритмические препараты включены в терапию.
Хорея — еще одно заболевание, связанное с ревматизмом. Болезненная патология предрасполагает к этой проблеме. Пациенты с хореей имеют странные выражения лица и выполняют несогласованные движения конечностями.
Лечение в этом случае в основном направлено на устранение возбудителей.

Позвоночник и суставы
Ревматическое воспаление также может быть локализовано в суставах позвоночника. Он протекает с сильной болью и скованностью. Лечение проводится с помощью методов в общем случае ревматических заболеваний.
Ревматизм на практике может влиять на каждый сустав в нашем организме. За термином острый суставной ревматизм стоит обострение болезни. Это может продолжаться от нескольких дней до нескольких месяцев (3-6 месяцев).
Вирусный ревматизм — это тот, который вызван вирусами. В большинстве случаев они несут ответственность за заболевание. Лечение направлено на устранение возбудителя и проводится так, как уже описано, — антибиотиком и нестероидным противовоспалительным.
Ревматический перикардит, эндокардит, миокардит
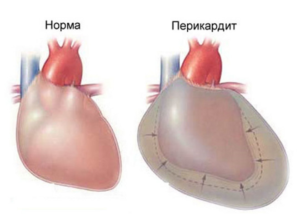 От 5 до 10% пациентов с ревматизмом получают осложнения, называемые ревматическим перикардитом. Это воспаление кардиального перикарда (мешочек вокруг сердца). Стрептококковая группа А является основной причиной заболевания.
От 5 до 10% пациентов с ревматизмом получают осложнения, называемые ревматическим перикардитом. Это воспаление кардиального перикарда (мешочек вокруг сердца). Стрептококковая группа А является основной причиной заболевания.
Пенициллиновые антибиотики и салицилаты являются основными препаратами, с которыми осуществляются лечение ревматического перикардита.
Стрептококки вызывают и воспаление клапанов сердца, известное как эндокардит. Повышенная температура, шумы в сердце и поражение кожи являются основными симптомами заболевания.
Консервативная терапия обязательно включает антибиотик пенициллина и аминоглюкозид. В некоторых случаях также может потребоваться хирургическое вмешательство.
Ревматические заболевания глаз
Ревматоидные заболевания сначала атакуют глаза, прежде чем воздействуют на органы и системы, отличные от суставов. Квалифицированный специалист должен заметить симптомы. Это связано с чрезмерной сухостью, окклюзией сосудистой оболочки сетчатки, склеритом и т. д.
Эффективное сотрудничество между офтальмологом и другими специалистами, отслеживающих лечением ревматических заболеваний, является залогом предотвращения серьезных осложнений, затрагивающие не только костные суставы, но и зрительный аппарат.
Крайне важно, чтобы больше людей знали о симптомах, лечении и осложнениях ревматизма. Так что помогите нам продвигать этот материал, распространяя в социальных сетях. Заранее спасибо!







