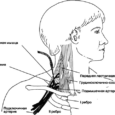
Регионарные методики можно выполнить практически любым шприцем и иглой. Успех зависит в большей степени от опыта оператора, чем от качества инструментов. Тем не менее оснащение настолько различно, что делает некоторые устройства более эффективными, чем другие и в опытных руках может оптимизировать выполнение регионарных методик.
Общие принципы
Оборудование для регионарных блокад обычно продается в заранее упакованных стерильных лотках. В них входят тампоны для обработки кожи, пеленки, иглы, шприцы, чашки для растворов и индикаторы стерильности. Выбор обычно диктуют тип планируемой блокады и личные предпочтения, но некоторые общие комментарии необходимы.
А. Оборудование одноразовое и многоразовое. Многоразовые укладки для блокад обеспечивают максимальную гибкость в выборе специфических игл, шприцев и катетеров. Они позволяют приобретать продукцию, более точно специфицированную, чем это бывает в укладках одноразовых. Однако многоразовые укладки связаны со значительными первичными капиталовложениями и требуют дополнительного времени на техническое обслуживание, а также сопряжены с более высоким риском передачи инфекционных заболеваний.
Опасения относительно инфекционных заболеваний, особенно новых, устойчивых к традиционным методикам стерилизации, создали одноразовому оборудованию дополнительную привлекательность. Качество одноразовых укладок повышается, и готовность производителей «подстраивать» укладки под нужды конкретных учреждений растет все больше. Они решили проблемы стерилизации в отделениях или госпиталях (но не проблему ответственности за проверку стерильности).
Б. Стерилизация. Если не используются заранее стерилизованные укладки, многоразовое оборудование между применениями необходимо чистить, мыть и стерилизовать. Детергенты для мытья многоразовых игл и шприцев нежелательны, в связи с риском химической контаминации местного анестетика остатками моющего средства на шприце или игле. Кровь и другие инородные материалы необходимо удалять только водой. Значительную бактериальную или вирусную контаминацию устраняют стерилизацией при температуре 121 °С или выше в течение 20 мин (пар под давлением). Соответствующие индикаторы адекватного теплового воздействия необходимо поместить как внутри каждой стерилизуемой упаковки, так и снаружи.
Пластик и резина неустойчивы к такой температуре и им необходима газовая стерилизация этилен оксидом. Для удаления остатков газа необходим длительный период аэрации. Для подтверждения стерильности применяют различные индикаторные полоски. В одноразовых укладках такой индикатор обычно находится в центральном отделе. Прежде чем использовать такую укладку, этот индикатор необходимо проверить.
Если препараты местного анестетика добавлены в укладку после того, как она была вскрыта, их необходимо обернуть в стерильную ткань и обращаться с ними асептическим образом.
В. Подготовка кожи (асептика) требует скрупулезного внимания для уменьшения риска попадания микроорганизмов, особенно при нейроаксиальных методиках. Согласительная комиссия Американского общества регионарной анестезии и медицины боли опубликовала обобщенные рекомендации.
1. Рекомендуемым в настоящее время является хлоргексидина глюконат, мощный гермицид широкого спектра, лучше использовать раствор в 80%-м этиловом спирте. Он оказывает прямое гермицидное действие, сохраняющееся в течение нескольких часов и не зависит от присутствия органических включений, таких как кровь. Реакция кожи также наблюдается реже, чем с йодин-содержащими препаратами. Одна большая проблема — стандартный хлоргексидин бесцветен; добавление пигмента может снизить вероятность случайно спутать его с раствором местного анестетика.
2. Повидин-йодин — препарат йодофора с хорошим антимикробным действием на граммположительные и грамотрицательные микроорганизмы. Действие этого раствора основано на выделении свободного йодина, которое зависит от разведения раствора водой. Очень важно тщательно соблюдать инструкции производителя по разведению. Активность этих растворов зависит от выделения йодина, в связи с чем для эффективности необходимо несколько минут контакта и высыхания. Как и в случае с хлоргексидином, добавление этилового спирта значительно усиливает действие. В отличие от растворов йодина в спирте, применявшихся ранее, повидин-йодин с меньшей вероятностью вызывает ожоги тканей, хотя избыточные количества в складках тела могут вызвать раздражение, и после выполнения блокады их следует осушить. Одноразовые контейнеры предпочтительны, так как использование флаконов большего объема сопряжено с риском контаминации. Количество пациентов с истинной аллергией на топические препараты йодина, которым нужны другие растворы, невелико. Хотя и хлоргексидин, и повидин-йодин разрешены FDA для подготовки кожи к операциям, ни один из них не получил официального одобрения из-за недостаточного объема данных исследований. Ни один не был причиной неврологических повреждений, но недостаточно данных для того, чтобы объявить их «безопасными».
3. Изопропиловый спирт (70%-й) — третья удовлетворительная альтернатива для подготовки кожи, не требует трения. Как и хлоргексидин, сопряжен с риском нераспознанной контаминации раствора анестетика при использовании бесцветного раствора. Спирт, как сам по себе, так и в растворах, воспламеним, и повышает риск пожара в операционной.
4. Независимо от используемого препарата, полной стерильности кожи добиться удается редко, необходимо скрупулезное внимание к правилам асептики. Обрабатывать следует широкую зону, а операционное поле следует обложить стерильными пеленками или пластиковой пленкой.
Г. Асептическая методика. Кроме химической обработки для предупреждения попадания патогенов во время регионарной анестезии необходимы и другие шаги.
1. Мытье рук принципиально важно для снижения передачи микроорганизмов медработниками, и обязательно перед каждой блокадой, перед надеванием перчаток. Традиционное мытье водой с мылом адекватно, равно как и обработка спирто-содержащими растворами для очищения кожи.
2. Значение снятия ювелирных украшений и часов противоречиво, но было показано, что оно снижает количество бактерий после мытья рук у медицинских работников. Влияние длинных или искусственных ногтей неясно.
3. Использование перчаток настоятельно рекомендуется, хотя есть мнение, что дополнительный халат большей безопасности не обеспечивает.
4. Необходимость использования масок во время регионарной анестезии также остается противоречивой. Данные хирургической литературы относительно роли масок в снижении инфекции двусмысленны, хотя есть сообщения о клинических случаях нозокомиальных инфекций, которые предположительно были перенесены анестезиологами, не надевшими масок.
5. Адекватное обкладывание стерильным материалом зоны инъекции также необходимо для уменьшения риска контаминации. Использование набора стерильных пеленок часто достаточно для методики с одной инъекцией, но при установке катетеров или использовании ультразвукового датчика, когда вероятность контаминации длинного катетера выше, предпочтительно широкое обкладывание простынями с отверстием в центре. Прозрачные пластиковые пленки обеспечивают идеальную визуализацию анатомических ориентиров и моторной реакции на стимуляцию нерва.
6. Использование бактериальных фильтров оправданно при установке катетера на длительное время, но их полезность при кратковременном использовании катетера не доказана.
Шприцы
Хотя шприцы в основном рассматриваются как инструмент доставки местного анестетика, их характеристики важны.
А. Сопротивление между цилиндром и поршнем критически важно при использовании методики «потери сопротивления» для идентификации эпидурального пространства. Стеклянные шприцы были лучше большинства пластиковых, обеспечивая свободное продвижение поршня. Новые технологии привели к созданию пластиковой продукции с низким трением, но в основном одноразовая продукция полагается на уплотнители, обеспечивающие герметичность, что дает плотное сопротивление движению и будет скрывать изменения сопротивления инъекции по мере продвижения иглы. Недостаток стеклянных шприцев в том, что небольшое количество талька со стерильных перчаток может стать причиной прилипания поршня к цилиндру, но в основном эти шприцы обеспечивают лучшее ощущение сопротивления.
Б. На выполнении процедуры сказывается размер шприца.
1. Самые маленькие шприцы (1 мл) обеспечивают самую высокую точность измерения, которая требуется при добавлении адреналина к раствору местного анестетика. Шприцы маленького диаметра (3—5 мл) улучшают ощущение сопротивления во время эпидурального введения, но не практичны для введения больших объемов.
2. Для инъекции наиболее комфортно помещается в руке шприц объемом 10 мл; шприцы больших размеров обычно тяжелы и громоздки, и для хорошего контроля работать с ними обычно приходится двумя руками. Они не дают возможности тонкого контроля, необходимого при локализации нервов. Отсоединение и повторное присоединение иглы с большими шприцами также может быть затруднительным, если одна рука занята фиксацией иглы на нерве. Большие шприцы добавляют вес и повышают вероятность ненужного продвижения иглы. 10-мл шприц представляется практичным компромиссом. Частые повторные наполнения шприца неудобны, но использование 10 мл шприца ограничивает количество вводимого за один раз, и, таким образом, побуждает вводить большие объемы местного анестетика дробно.
3. При использовании шприца большего размера (20 или 30 мл) желательно избегать непосредственного присоединения иглы, лучше использовать для этого короткую гибкую внутривенную трубку в качестве коннектора. Это позволяет точнее контролировать иглу, но может потребоваться ассистент для осуществления аспирации и введения из шприца.
4. Адаптер с тремя кольцами полезен в шприце на 10 мл (для контроля шприца). Позволяет значительно лучше контролировать введение раствора, а также наполнять шприц самому оператору одной рукой, фиксируя другой рукой введенную иглу. Такие адаптеры есть как для пластиковых, так и для стеклянных шприцев.
5. Соединение с павильоном иглы усложняет фиксацию иглы. Адаптер Люер-Локк, который плотно навинчивается на соединительный павильон иглы, не требует усилия притирки для создания герметичности и, таким образом, с меньшей вероятностью вызовет нежелательное движение иглы при присоединении шприца. Такой вид соединения также снижает вероятность подтекания при инъекции. Плотное соединение принципиально важно при использовании потери сопротивления для идентификации эпидурального пространства.
6. Таким образом, в идеальную укладку должны входить шприцы Люер-Лок объемом 1, 3 и 10 мл, адаптер с тремя кольцами для последнего, стеклянный шприц для локализации эпидурального пространства.
Иглы
Хотя местную инфильтрацию можно выполнить почти любой иглой, специальные усовершенствования могут повысить успешность регионарных методик.
А. Иглы для регионарных блокад
1. Блокады периферических нервов чаще всего выполняют специальными иглами, приспособленными для использования с нейростимулятором (см. далее). Обычно это иглы размером приблизительно 22 G, со специально адаптированным Люер-Лок павильоном или боковым удлинителем, включающим коннектор для присоединения провода длиной от 20 до 40 см к негативному электроду нейростимулятора . Иглы также покрывают изолирующим материалом для того, чтобы сконцентрировать электрический ток на кончике, который чаще всего имеет короткий срез. Считается, что повреждение нерва менее вероятно при коротком срезе иглы (16 против 12) . Короткий срез иглы может затруднять ее продвижение. Доступны большие (19 G) изолированные иглы для стимуляции с изогнутым кончиком, позволяющим вводить катетер.
2. Регионарную анестезию можно выполнить обычными иглами без покрытия с использованием методики парестезии или локализации по другим ориентирам. Используемый размер является компромиссом между простотой инъекции и вызываемым дискомфортом. Иглы меньшего размера (25—32 G) лучше всего подходят для инфильтрации кожи, так как вызывают наименьший дискомфорт. Размер 23 G подходит для поверхностных блокад, таких как подмышечная или межреберная у худых пациентов. Для любого более глубокого введения обычно нужны иглы большего размера с более жестким телом. Для большинства регионарных методик нужны иглы 22 G длиной 38—50 мм. Для глубоких блокад, таких как блокада чревного сплетения, где желательна возможность аспирации, используют иглы 20 G длиной от 127 до 152 мм.
Б. Спинальные иглы
1. Спинальные иглы должны быть длиннее (90—127 мм) и обычно снабжены стилетом для предупреждения окклюзии просвета элементами кожи и подкожных тканей до прокола твердой мозговой оболочки. Со времени введения в практику иглы Квинке (острый срез), был предложен ряд вариантов среза, большинство из которых названы по имени автора . Закругленные кончики Green и Whitacre созданы для меньшей травматизации собственно твердой мозговой оболочки, так как очевидно раздвигают и расщепляют продольные волокна — но не режут их, способствуя таким образом более быстрому заживлению отверстия в твердой мозговой оболочке. Опыт применения игл с круглым кончиком и боковым отверстием (особенно Sprotte и Whitacre) показал впечатляющее снижение частоты головной боли после пункции твердой мозговой оболочки.
2. Размер спинальной иглы также важен с точки зрения вероятности головной боли, хотя не настолько, как тип иглы (см. гл. 6). Иглы меньшего размера делают меньшие отверстия с меньшей утечкой спинномозговой жидкости, но их труднее вводить и из них сложнее аспирировать. Иглы размером 25 G с круглым кончиком выбирают чаще всего как разумный компромисс.
В. Эпидуральные иглы
1. Эпидуральные иглы больше по размеру, что позволяет лучше ощутить потерю сопротивления и вводить катетеры. Тонкостенная игла 18 G — самая маленькая, через которую можно провести катетер 20 G, обычно для установки катетеров используют иглы 16 или 17 G. Игла 19 G подходит для однократной инъекции. С иглой 22 G ощущать потерю сопротивления через такое узкое отверстие становится проблемой.
2. Традиционную иглу с кончиком Квинке можно использовать для методики однократной инъекции, хотя некоторые анестезиологи предпочитают для эпидуральной или каудальной анестезии иглу Кроуфорда, более тупую, с коротким срезом. Игла Туохи с изогнутым кончиком была предложена для облегчения проведения катетера. Hustead модифицировал эту иглу, слегка уменьшив угол среза в надежде снизить вероятность срезания катетера во время проведения . Угол обоих этих срезов может позволить лучше направлять катетер в эпидуральный канал по основной оси, но увеличенная кривизна и смещенная центровка кончика от оси корпуса иглы также повышают вероятность отклонения от правильного пути во время введения. Более длинный срез создает вероятность того, что кончик иглы может «сообщить» о потере сопротивления еще до того, как весь просвет среза пройдет через желтую связку. Иногда, после первичной пенетрации связки такими иглами, их нужно ввести на дополнительные 2—3 мм, прежде чем начать вводить катетер. Большинство производителей наносят маркировку на корпус этих игл через 1 см, что помогает точнее определить глубину их продвижения.
3. Иглы Туохи выпускает также с дополнительным каналом и отверстиями на конце для упрощения одновременного введения спинальной иглы при комбинированной спинально-эпидуральной (КСЭ) анестезии.
4. Павильоны эпидуральных игл в некоторых случаях снабжены «крылышками», облегчающими контроль глубины введения, особенно на торакальных уровнях .
Г. При спинальной и эпидуральной анестезии иногда используют интродью- серы, — короткие, острые иглы большого диаметра. При спинальной анестезии их можно вводить через кожу в межостистую связку. Интродьюсеры создают жесткий путь для более гибких спинальных игл меньшего диаметра. Их дополнительное преимущество в том, что они позволяют кончику спинальной иглы избежать контакта с кожей, а следовательно, и риска контаминации раствором, которым обработана кожа, или остатками бактериальной флоры кожи. При эпидуральной анестезии отверстие в коже, сделанное этими иглами, снижает сопротивление введению эпидуральной иглы и позволяет лучше ощутить собственно связку.
Катетеры
А. Существует множество катетеров, которые вводят через иглы и используют для эпидуральной блокады или блокад периферических нервов.
1. Основные катетеры отличаются в первую очередь конструктивными материалами, обеспечивающими различие качественных характеристик. Более современные катетеры из нейлона, полиамида или поливинила предлагают компромисс между гибкостью (повышен риск перегиба) и жесткостью (повышен риск пункции твердой мозговой оболочки или вен), и адекватный баланс зависит от персонального выбора среди множества доступных вариантов.
2. Еще одно свойство эпидуральных катетеров — наличие боковых инъекционных портов проксимальнее слепо заканчивающегося мягкого кончика. Это может снизить вероятность прокола твердой мозговой оболочки, а наличие нескольких отверстий снижает вероятность окклюзии всего катетера при блокаде тканями или сгустками крови одного отверстия. Однако при наличии нескольких отверстий в случае прокола твердой мозговой оболочки или вены, в вене или субарахноидальном пространстве может оказаться только одно отверстие, результат тест-дозы будет ненадежным и осложнение может остаться не распознанным. По этой причине многие анестезиологи предпочитают катетер с одним портом. С другой стороны, аспирация с большей вероятностью окажется эффективным тестом при наличии в катетере нескольких отверстий.
3. Отметки через каждые 1 или 5 см на протяжении первых 20 см катетера помогают правильно определить глубину введения. Рентгеноконтрастные отметки на катетере полезны для документирования положения длительно (хронически) стоящего катетера или катетера для введения нейролитических препаратов. Выбор катетера на основании любого из этих свойств — предмет личного предпочтения и опыта.
4. Армированные проволокой усиленные гибкие катетеры сочетают идеальные свойства легкого введения, минимальной травматизации и низкого риска окклюзии или смещения. Если катетер предполагается оставить на несколько дней для послеоперационной анальгезии, такой катетер будет адаптироваться к движениям пациента и вероятность его смещения будет низкой.
5. В наиболее сложных версиях катетеров для длительного использования добавлен стимулирующий провод к кончику катетера для длительной блокады периферического нерва. Использование таких катетеров позволяет постоянно идентифицировать нерв по мере продвижения катетера и может повысить вероятность эффективной локализации кончика после полного введения, но стоят они дороже.
Б. Адаптеры нужны для присоединения шприца к катетеру. В адаптерах типа Туохи-Борст навинчивание одного фитинга на другой обжимает резиновый уплотнитель вокруг катетера и удерживает его на месте. Коннекторов доступно так же много, как и катетеров, и их выбор обусловлен персональным предпочтением, основанным на цене, надежности и простоте применения. Все коннекторы должны иметь адаптер Люер-Лок для соединения со шприцем и колпачок для сохранения стерильности фитинга между инъекциями. Все катетеры, используемые для повторных инъекций в хирургических отделениях, должны быть отчетливо промаркированы как эпидуральный или периферический катетеры, идеально — цветными этикетками, для предупреждения ошибочного введения внутривенных препаратов.
В. Эпидуральные катетеры можно вводить в субарахноидальное пространство, хотя иглы большего размера, используемые для стандартных катетеров, могут повысить риск головной боли. Одно время для смягчения этой проблемы применяли маленькие микрокатетеры (27 G или менее), устанавливаемые через иглы меньшего размера. К сожалению, проблемы с нейротоксичностью (см. гл. 3) привели к их изъятию с рынка.
Устройства для инфузии
За последние 10 лет анестезиологи стали все активнее применять для послеоперационной анальгезии методики длительных регионарных блокад (см. гл. 23). Для подачи местного анестетика или смеси местного анестетика с опиоидом существует несколько вариантов устройствдля постоянной инфузии.
А. Для внутригоспитального применения есть небольшие насосы с электроприводом. Кроме постоянной инфузии они имеют опцию контроля подачи пациентом, которая позволяет пациенту самому добавлять дозу тогда, когда в ней появляется повышенная необходимость. Такие устройства программируют индивидуально, и они демонстрируют высокую степень гибкости. Обычно в них есть запертая камера собственно для инфузии, поскольку применение в таких ситуациях опиоидов типично. Важно, что такие устройства имеют потенциал для постоянной инфузии, а равно и «запрещенный» интервал, для предупреждения избыточного дозирования самим пациентом. Механические поломки таких устройств случаются редко, и они высокоэффективны для послеоперационной анальгезии в госпитальных условиях.
Б. Применение постоянных катетеров для блокад периферических нервов также выигрывает при подключении устройств для постоянной инфузии. Доступны несколько вариантов.
1. Самый простой — эластомерные груши, содержащие фиксированное количество местного анестетика под постоянным давлением, который подается с фиксированной скоростью через потоковый клапан, соединенный с катетером. Эти помпы могут обеспечивать постоянную инфузию от 24 до 48 ч для анальгезии плечевого сплетения и нижних конечностей. Ограниченность этих помп — в фиксированное™ подаваемого объема, хотя более современные устройства оснащены возможностью вводить болюсы.
2. Пружинные механические помпы по простоте устройства похожи на вышеупомянутые груши. Принцип ихдействия в том же постоянном напряжении, подающем раствор, и они так же оснащены возможностью вводить болюсы.
3. Небольшие программируемые механические помпы, работающие от батареек, имеют те же опции, что и у госпитальных инфузионных устройств; т. е. они могут подавать как постоянную инфузию, так и дополнительные болюсы дробно по запросу пациента. Механические проблемы случаются редко, и эти устройства полезны для длительной послеоперационной анальгезии как у госпитализированных, так и у амбулаторных пациентов.
Локализация нерва
Хотя множество блокад можно выполнить при помощи простой инъекции по легко идентифицируемым ориентирам (подкожный нерв колена, перива- скулярный подмышечный блок), более глубокие инъекции требуют подтверждения локализации нерва. Исторически основным методом служило получение парестезии. Последние достижения позволяют идентифицировать нерв проще, с меньшей вероятностью непреднамеренного повреждения нерва.
А. Нейростимуляторы. Стимуляторы периферических нервов подают пульсирующий электрический ток на кончик поисковой иглы . Как только игла подходит к нерву, происходит деполяризация. Наиболее легко деполяризуются эфферентные моторные нервы (Аа волокна) — периферические смешанные нервы скорее идентифицируются по мышечному сокращению, чем по неприятной сенсорной парестезии.
1. Степень стимуляции зависит от общего тока (сила тока в амперах) и (вероятно) расстояния от источника тока до нерва. Этот принцип привел к разработке нейростимуляторов с изменяемым выходом. Высокий ток (приблизительно 1—2 мА) можно использовать для идентификации доступа к нерву. Постепенно уменьшая ток, можно документировать нарастающую близость нерва. На практике 2 мА будут вызывать деполяризацию моторного нерва на расстоянии. По мере приближения иглы к нерву, ток меньшей силы (0,5—0,6 мА) скажет об адекватной близости нерва. Недавние исследования, рассматривающие взаимоотношение тока и расстояния до нерва, поставили под вопрос факт наличия в этом какой-либо корреляции. Специфично то, что прямой контакт игл с нервом (основываясь на парестезии) может потребовать для реакции тока от 0 и даже более 1 мА, в связи с чем релевантность финального стимулирующего тока неясна. Текущая практикадает основания полагать, что ток от 0,5 мА идеален, но адекватную анестезию вызывают токи как менее, так и более высокие, и нет доказательств того, что риск повреждения нерва более низким током выше.
2. Характеристики стимулирующего тока для получения сенсорного ответа также можно модифицировать. Обычно применяемый импульс короткой длительности (0,1 мс) эффективен для стимуляции моторных волокон, но импульс большей длительности тоже будет стимулировать сенсорные волокна, что полезно, когда речь идет о чисто сенсорном нерве.
3. Идеальный нейростимулятор имеет вариабельный линейный выход с четким дисплеем подаваемого тока. Положительный (красный, заземляющий) электрод прикрепляют к коже. Отрицательный (черный, катод) электрод прикреплен к поисковой игле. Это можно сделать при помощи прищепки-«аллигатора», но чаще применяются коммерчески доступные иглы с покрытием и встроенными электрическими коннекторами.
4. Электроизолированные (с тефлоновой оболочкой) иглы концентрируют больше тока на своем кончике, что повышает точность идентификации. Покрытые иглы дороже, но все же это лучший выбор.
5. Нейростимуляторы не подменяют знания анатомии и не отменяют необходимость правильно расположить иглу с самого начала. Они только помогают документировать близость иглы к нерву, когда она уже недалеко. Нейростимулятор не поможет найти нерв новичку, слабо знающему анатомию. Хотя есть мнение, что их использование может снизить потенциал повреждения нерва, но исследований, подтверждающих увеличение диапазона безопасности за счет применения нейростимуляторов нет, а повреждения нервов встречаются и при их использовании. Стимуляторы полезны для обучающихся резидентов при применении у пациентов, получивших мощную премедикацию. Они особенно важны в педиатрии, где блокады обычно выполняют седатированным или анестезированным пациентам, и у пациентов в состоянии оглушения или не контактных, которым моторная стимуляция может быть нужна для идентификации взамен парестезии. Но использование нейростимулятора не исключает риск повреждения нерва, когда блокаду выполняют взрослому без сознания.
6. Еще одна проблема в том, что для работы со стимулятором нужно два человека — один в стерильных перчатках работает иглой, второй — управляет стимулятором, хотя появились новые модели с управлением через ножную педаль.
Б. Ультразвук. Применение чрескожного ультразвука — самое новое явление в методиках локализации нерва. Использование отражения высокочастотных звуковых волн дает в режиме реального времени изображение периферического нерва и распределения вводимого местного анестетика.
1. Ультразвуковые волны (с частотой выше 20 МГц) генерируются при проходе переменного электротока через пьезоэлектрические кристаллы. Они абсорбируются тканями или отражаются назад, к ультразвуковому датчику при столкновении со структурами разной плотности. Степень, с которой отражаются или абсорбируются ультразвуковые волны, определяет интенсивность сигнала в черно-белом изображении. Ткани, через которые звуковые волны проходят легко (вода, кровь, воздух), будут выглядеть темными зонами («гипоэхогенными»). Ткани, жестко отражающие волны (кости, сухожилия и нервы), генерируют сигнал большей интенсивности и будут выглядеть белыми или «гиперэхогенными». Возвращенные волны принимает головка трансдуцера, программное обеспечение прибора усиливает и рассчитывает глубину эха и компенсирует потери энергии сигнала за счет расстояния («затухание»), Таким образом получается более отчетливое изображение сосудов и нервов, даже в глубине. Правильная установка датчика, соответствующий угол и частота могут обеспечить прекрасную визуализацию нерва и сосудистых структур . Металлические иглы, особенно маркированные, также легко идентифицируются, если лежат прямо в отражаемой плоскости ультразвукового датчика.
2. Качество изображений связано с частотой звуковой волны, соответственно самые высокие частоты (10—15 МГц) дают самое лучшее разрешение, но ценой ограничения глубины проникновения (максимум 3—4 см). Тем не менее правильную частоту, фокус и угол установки датчика можно подбирать, добиваясь визуализации даже очень глубоко пролегающих периферических нервов, таких как седалищный нерв и подключичное плечевое сплетение. Производители ультразвуковой техники недавно сконцентрировали свое внимание на улучшении идентификации периферических нервов за счет совершенствования как самих устройств, так и их программного обеспечения, включая изображение и датчики, работающие на множестве частот и нескольких волнах, что позволяет «компоновать» исходные картинки. Эти инновации обеспечивают все более высокое качество визуализации нервов.
3. Существует несколько типов датчика.
а. Линейные датчики шириной 4 см (1,6 дюйма) обеспечивают наилучшую визуализацию неглубоких нервов и идеально подходят для отслеживания продвижения иглы «в плоскости».
б. Узкие плоские датчики шириной 1,5 см (0,7 дюйма) могут быть удобнее в ограниченных пространствах, таких как надключичная ямка и позволяют избежать потери сигнала при утрате контакта датчика с кожей.
в. Изогнутые датчики обычно генерируют более низкие частоты и лучше всего подходят для широкого обзора более глубоких структур, таких как седалищный нерв в подъягодичной области. Для всех типов датчиков одинаково важно применение геля как внутри, так и снаружи защитной стерильной пластиковой оболочки.
4. С практической точки зрения нервы можно визуализировать либо в поперечном срезе (короткая ось), когда датчик установлен перпендикулярно ходу нерва, либо продольно (длинная ось), когда он установлен параллельно ходу нерва . В целом, в зависимости от угла датчика, короткая ось дает изображение трубчатой структуры с темным (гипоэхогенным) центром или серии таких трубчатых структур в пределах периферического нерва, в отличие от изображения нерва по длинной оси, которое часто выглядит ярче и гиперэхогенно. При обоих вариантах инъецирующую иглу можно вводить перпендикулярно плоскости датчика («вне плоскости») или параллельно лучу самого датчика («в плоскости»), таким образом можно легко визуализировать длину иглы и ее точную глубину. Инъекции «вне плоскости» требуют более длительного подбора угла трансдуцера или небольших тестовых инъекций местного анестетика, помогающих идентифицировать кончик иглы. Инъекции «в плоскости» несколько труднее, поскольку необходимо постоянное внимание к положению тела иглы в узком луче трансдуцера, но они позволяют визуализировать распространение местного анестетика вокруг нерва, когда их применяют в сочетании с поперечным (короткая ось) доступом к нерву. Обе методики хороши и успешно используются, кроме того, для установки иглы с последующим введением через нее постоянного катетера.
5. Еще одна важная особенность ультразвукового исследования — это возможность определять скорость потока, обычно в виде цветных допплеровских изображений крови в сосудах или камерах сердца, что необходимо для локализации кровеносного сосуда. Это свойство также можно использовать для подтверждения тока анестетика из катетера или кончика иглы.
6. Сравнительные исследования показали, что в опытных руках ультразвуковая локализация происходит быстрее и надежнее, чем другие методики, даже у новичков. Время идентификации нерва сокращается, необходимый объем местного анестетика, по-видимому, тоже сокращается и его действие начинается скорее. В некоторых серийных исследованиях надежность такого способа также была выше. Вопрос о снижении при этой методике риска повреждения нерва пока не решен.
7. Существует несомненная «кривая обучения», связанная с этой новой методикой, также играет роль высокая стоимость современных аппаратов. Оборудование громоздко (по сравнению с нейростимулятором) и для максимальной эффективности его использования требуется регулировка освещения помещения. Расширение применения ультразвука при установке центральных катетеров и диагностике хирургических болезней, тем не менее, может сделать эту аппаратуру более доступной во многих обстоятельствах. Преимущества этой методики и растущие качество и экономичность оборудования могут способствовать преодолению этих препятствий.
8. Несмотря на энтузиазм многих сторонников, ультразвуковое наведение, как и нейростимуляция, все-таки требует от оператора базовых знаний анатомии и предположительной локализации нерва. Оператор, пользующийся ультразвуком, должен выучить наиболее легко различимые гиперэхогенные (кости, ключицу, поперечные отростки) и гипоэхогенные (вены и артерии) анатомические ориентиры, которые помогут локализовать нерв самостоятельно. Поскольку на ультразвуковой картинке нервы и сухожилия часто похожи, знание анатомии, особенно топографической, остается чрезвычайно важным. При соответствующей настройке ультразвуковое наведение поможет быстро и надежно идентифицировать нервные структуры. Оно особенно полезно для идентификации вариантов анатомических распределений. В связи с гиперэхогенной природой костей, окружающих спинной мозг, ультразвуковые методики для нейроаксиальных блокад менее ценны. Их будущее в анестезиологии все еще неясно, но первый опыт дает основания думать о позитивной роли для блокад периферических нервов и установки периферических катетеров. Эта методика особенно полезна у педиатрических пациентов, где глубокую седацию или общую анестезию часто используют для упрощения выполнения блокад нервов, и прямая визуализация инъекции местного анестетика облегчает процесс.